
Decimentarea aseptica a componentei femurale
Desi artroplastia totala de sold este o interventie chirurgicala bine standardizata si rezultatele obtinute in privinta ameliorarii simptomatologiei si prevenirea pozitiilor vicioase, uneori se produce decimentarea componentei femurale, fara a avea drept cauza infectia.
Pentru ca o proteza de sold sa fie considerata sigura, conform criteriilor NICE, aceasta trebuie sa aiba o supravietuire de minim 90% la 10 ani de la implantare.
1. Factorii de risc pentru decimentare:
Sexul masculin, prin faptul ca executa un efort fizic mai intens decat cel feminin.
Varsta tanara. Tinerii au un stil de viata mult mai activ decat cei mai in varsta si se protejeaza mai putin de traumatisme.
Castigul in greutate. Datorita faptului ca la nivelul soldului se transmit forte care ajung sa reprezinte de 3 pana la 5 ori greutatea corpului, orice kilogram castigat va creste stress-ul la nivelul componentelor protezei.
Experienta echipei chirurgicale.
Costul scazut al protezei.[2]
Mansonul de ciment cu grosime mica.
- Tapadiya a analizat radiografii postoperatorii atat in cazul interventiilor reusite cat si in cazul decimentarilor si a constatat o crestere a numarului de linii radioopace intre ciment si os in cazul decimentarilor, acestea semnificand faptul ca mansonul de ciment al protezei este insuficient. Autorul a concluzionat urmatoarele:1) daca pe radiografia efectuata la 2 ani nu se observa linii radiotransparente la interfata ciment-os, nu se vor produce leziuni litice osoase la 5 ani sau decimentare aseptica la 10 ani de la implantare; 2) daca se observa pe radiografie linii radiotransparente nonprogresive, se pot dezvolta leziuni litice osoase la 5 ani, dar decimentarea aseptica la 10 ani nu este probabila.; 3) daca se observa linii radiotransparente progresive cel mai probabil se vor produce leziuni litice la 5 ani si decimentare aseptica la 10 ani.
- Pentru evaluarea grosimii mansonului de ciment Barrack a propus o scala de evaluare notata cu litere de la A la D: A-umplerea completa a diafizei proximale a femurului si distingerea cu dificultate a cortexului osos de ciment; B - umplere aproape completa a cavitatii, iar in unele zone se poate distinge corticala osoasa de ciment; C1 - manson incomplet de ciment in portiunea proximala a diafizei femurale cu mai mult de 50 % din interfata ciment-os avand linii radiotransparente; C2 - manson cu grosime mai mica de 1 mm si contact direct intre proteza si cortexul osos; D - lipsa cimentului distal de varful cozii protezei sau multiple "goluri" in ciment.
Decimentarea aseptica a fost asociata cu notele C si D ale scalei Barrack.
Implantarea componentei femurale in pozitie de var, cu mai mult de 5° deviere catre aceasta pozitie.
2. Mecanisme de decimentare.
Atunci cand s-a observat pentru prima oara decimentarea, anatomopatologii au ridicat de la nivelul interfetei ciment-os o membrana, aceasta considerandu-se a fi cauza decimentarii. Aparitia acestei membrane la nivelul implantului a fost numita "boala cimentului". Ulterior s-a infirmat rolul membranei in decimentare, constatandu-se ca membrana se formeaza tardiv in cursul acestui proces.
Odata cu inceperea procesului de reducere a contactului dintre proteza si ciment, debuteaza actiunea unui stress in corpul mantalei de ciment, care vor determina, dupa un anumit interval de timp, aparitia unor crapaturi in ciment. Formarea crapaturilor este favorizata in zonele in care mansonul de ciment are o grosime suboptimala.
Odata cu aparitia crapaturilor si "dezlipirea" protezei de ciment se compromite stabilitatea protezei.
Decimentarea aseptica a componentei femurale este mult mai rara decat a celei acetabulare datorita suprafetei de distributie a fortelor si datorita compresionarii cimentului la nivelul canalului femural. In ciuda tuturor imbunatatirilor aduse tehnicii de inserare a protezelor cimentate, stress-urile de torsiune si cel de rupere exercitate la nivelul interfetelor proteza-ciment si ciment-os sunt, uneori, superioare maximului tolerat de ciment, ca atare acesta cedand.
Gruen a descris mecanismele decimentarii componentei femurale:
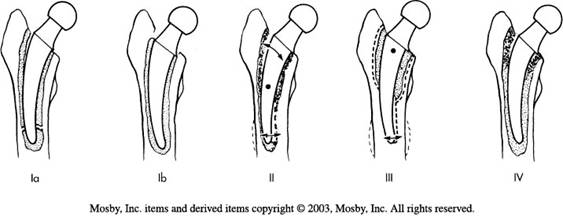
Fig. Nr. 2.1. - Mecanisme de decimentare ale componentei femurale.
I. Pistonarea.
Acesta se poate produce in doua cazuri:
Ia. Alunecarea protezei in mansonul de ciment
Se poate observa o linie radiotransparenta intre ciment si partea superolaterala a protezei, cauzata de incapsularea incompleta a cimentului, pierderea sustinerii superomediale sau fixare insuficienta la nivel mediolateral. Proteza, in acest caz, se deplaseaza catre distal, producand o zona radiotransparenta si o fractura a cimentului in zona varfului protezei.
Ib. Pistonarea poate fi secundara "alunecarii" complexului ciment-proteza in canalul medular femural. Se poate observa o linie radiotransparenta in jurul intregului manson de ciment, ia adeseori se observa un halo de os sclerotic adiacent liniei radiotransparente.
II. Pivotarea spre medial a protezei.
Pivotarea este cauzata de migrarea mediala a partii proximale a protezei. Migrarea laterala a partii distale a varfului protezei este determinata de suportul insuficient al cimentului superomedial si inferolateral. Aceasta deficienta poate produce o ruptura a cimentului la mijlocul protezei si o fractura a osului lateral de varful cozii protezei.
III. Pivotare distala.
Este determinata de translatia mediala si laterala a capatului distal a protezei. Datorita faptului ca sustinerea capatului distal este redusa, se produce o reactie osoasa. Suportul inadecvat al portiunii proximale, asa numita suspendare a gulerului protezei de marginea corticala a colului femural, care reprezinta punctul de pivotare, produce o reactie asemanatoare stergatoarelor de parbriz, la nivelul partii distale a protezei, cu aparitia sclerozei si cresterea grosimii corticalei osoase medial si lateral de varful cozii protezei.
IV. Indoirea asemeni unui pod in consola.
Este produsa de pierderea sustinerii proximale a protezei in timp ce partea distala este bine fixata. Secundar modificarii de sustinere se produce o migrare sau deformare a partii proximale a protezei. Pe radiografie se vor observa zone radiotransparente la nivelul partilor proximale, mediale si laterale ale protezei, care pot determina fracturi de stress ale protezei.
Zonele Gruen.
Reprezinta raportarea corticalei osoase femurale la proteza implantata. Se descriu 14 zone, 7 fiind localizate pe radiografia in incidenta postero-anterioara si 7 pe radiografia facuta in incidenta laterala.(Fig. Nr. 2.2)

Fig. Nr. 2.2. - Zonele Gruen in incidenta postero-anterioara (stanga) si in incidenta laterala (dreapta).
3. Diagnostic de decimentare.
Simptomatologia reprezinta principalul element de suspiciune diagnostica in decimentarea componentelor femurale.
Diferentierea intre o linie radiotransparenta ce nu progreseaza, o decimentare aseptica sau datorata unei infectii se face cu dificultate.
De cele mai multe ori decimentarea aseptica poate fi confirmata numai dupa observarea pacientului o lunga perioada de timp pentru a determina daca simptomele relatate de acesta evolueaza si se coreleaza cu modificarile radiologice.
In unele cazuri modificarile radiologice se descopera inaintea instalarii simptomatologiei, ca atare o riguroasa examinare periodica, atat clinica, cat si imagistica, a pacientului poate depista mai devreme decimentarea, grabind revizia protezei si reducand suferinta pacientului.
Durerea reprezinta principalul simptom relatat de pacientul cu proteza totala de sold. Aceasta poate apare la nivelul coapsei sau inghinal. Asa numita "durere de debut" se refera la durerea ce apare la primii pasi efectuati dupa care se amelioreaza odata cu continuarea mersului. Acest tip de durere sugereaza faptul ca proteza este, initial, instabila, dupa care, odata cu deplasarea si incarcarea progresiva, se stabilizeaza intr-o pozitie ce nu determina durere. Acest tip de durere este ameliorat si de repaus si agravat de rotatia soldului.
Uneori pacientul poate avea un mers de tip Trendelenburg sau antalgic care anterior nu era prezent, iar alteori pacientul poate relata o scurtare a membrului insotit de o rotatie externa.
De cele mai multe ori pacientii cu decimentare aseptica relateaza ca debutul durerii se afla la distanta fata de interventia chirurgicala, spre deosebire de pacientii cu decimentare septica.
Imagistic, diagnosticul de decimentare se pune de cele mai multe ori daca linia radiotransparenta observata are o grosime de minim 2 mm, indiferent daca pacientul este sau nu simptomatic. In acest caz se indica revizia protezei, altfel existand riscul de pierdere a capitalului osos. Daca revizia este intarziata riscul ca interventia sa nu aiba rezultate satisfacatoare creste.
Pentru a evidentia decimentarea poate fi folosita si investigatia scintigrafica. La 6 luni de la implantarea protezei in cazul decimentarii apare o hipercaptare izotopica la nivelul osului adiacent locului de implantare protetica.
Optiuni terapeutice.
Tratamentul decimentarilor aseptice de componenta femurala este reprezentat de interventia pentru revizia protezei.
Aceasta interventie este mai dificila, iar rezultatele sale sunt net inferioare artroplastiei totale primare, iar complicatiile au o incidenta mai mare decat in cazul artroplastiei totale primare.
In functie de capitalul osos estimat radiologic, Callaghan a realizat o sistematizare a tipului protetic de utilizat.
Autorul imparte defectele osoase in patru tipuri:
- Tipul I - Aici se observa o afectare minima a metafizei proximale, iar tratamentul poate fi acelasi ca si in cazul unei artroplastii primare.
- Tipul II - In acest caz putem observa o moderata afectare metafizara, dar diafiza este integra.
- Tipul III - Are doua subtipuri:
- IIIA - afectare metafizara severa si istm ce permite fixarea pe o lungime mai mare de 4 cm a protezei
- IIIB - afectare metafizara severa si istm ce permite o fixare mai mica de 4 cm a protezei
- Tipul IV - Se observa afectare metafizara extinsa, corticala osoasa subtiata si canal medular largit.
Majoritatea defectelor constatate preoperator reviziei se incadreaza in tipurile II si IIIA.


1. Indicatiile si contraindicatiile de implantare a protezei in cazul reviziei.
Indicatii absolute: durere aparuta la distanta de momentul operator primar; impotenta functionala absoluta sau relativa la nivelul articulatiei protezate; decimentare aseptica obiectivata imagistic; malpozitia protezei obiectivata imagistic; fractura protezei, fractura periprotetica.
Indicatii relative: osteoliza femurala distala progresiva; inlocuirea unui tip de proteza care s-a demonstrat a nu da randament, dar numai daca se intervine primar pentru o revizie acetabulara.
Contraindicatii relative: canal medular cu diametrul mai mare de 19 mm , deoarece o miscare mai mare de 150 micrometri pe orice directie inhiba formarea osoasa.
2. Clasificarea Vancouver a fracturilor periprotetice.
Factorii importanti ce trebuie luati in considerare in cazul decelarii unei fracturi periprotetice sunt:
- localizarea fracturii;
- gradul de fixare al componentei femurale;
- calitatea capitalului osos femural.
Acesti factori au fost adunati in clasificarea Vancouver.
In functie de localizare fracturile se impart in trei categorii:
A. Fracturi trohanteriene;
B. Fracturi periprotetice;
C. Fracturi localizate distal de proteza, considerate a nu fi cauzate de proteza.
In cazul in care componenta femurala influenteaza abordarea pacientului, fractura va trebui considerata a face parte din categoria B.
Fracturile de tip A sunt separate in functie de trohanterul afectat in AG (ale marelui trohanter) si AL (ale trohanterului mic). Odata cu cresterea prevalentei osteolizei, mai ales in zonele Gruen 1 si 7, incidentele fracturilor marelui si micului trohanter au crescut. Fracturile cortexului femural medial ce duc la avulsia fragmentelor fracturate pot destabiliza ansamblul, spre deosebire de cele ale marelui trohanter, care, in majoritatea cazurilor, sunt stabile.
Fracturile de tip B se localizeaza periprotetic sau se extind usor inferior de varful cozii protezei. Tratamentul acestor fracturi depinde atat de stabilitatea componentei femurale cat si de calitatea capitalului osos restant. Subtipul B1 cuprinde fracturile periprotetice care nu afecteaza stabilitatea protezei, iar in subtipul B2 sunt incluse fracturile ce afecteaza fixarea protezei. In ambele cazuri capitalul osos restant este satisfacator. Fracturile ce produc afectarea fixarii protezei, produse datorita osteopeniei sau osteolizei, si cele cominutive sunt incluse in subtipul B3. In aceste cazuri este necesara reconstructia partii proximale a femurului inainte de a putea efectua artroplastia de revizie.
Fracturile tip C sunt cele produse la distanta de varful cozii protezei si nu necesita o subclasificare legata de artroplastie deoarece prezenta protezei nu influenteaza prognosticul si tratamentul pacientului.
Atitudini in cazul diferitelor tipuri si subtipuri de fractura periprotetica.
Tipul A subtipul AL reprezinta o fractura rar aparuta secundar interventiei de artroplastie totala primara. Aceasta fractura este, de obicei, de tip avulsie si se produce mai ales in cazul osteopeniei sau unei leziuni osteolitice. Tratamentul simptomatic este, de cele mai multe ori, suficient, dar prezenta unui fragment mare necesita un cerclaj sau artroplastie de revizie daca se pierde stabilitatea implantului.
Tipul A, subtipul AG de fractura periprotetica este de tip avulsie datorita osteopeniei. Daca fragmentul se deplaseaza pe o distanta redusa, iar tendoanele muschilor fesieri si vasti raman intacte, acestea vor preveni o migrare ulterioara a fragmentului. Tratamentul simptomatic alaturi de reducerea incarcarii articulatiei protezate, cu ajutorul carjelor sau cadrului de mers , si de evitarea abductiei active sunt suficiente pentru a permite vindecarea fracturii. Daca fragmentul osos se deplaseaza pe o distanta semnificativa, atunci este necesara reducerea sub controlul vederii si osteosinteza pentru a preveni riscurile pseudartrozei si ale altor complicatii. In absenta lezarii anterioare a aponevrozei abductorilor si vastului lateral, este putin probabil ca deplasarea fragmentului fracturat sa fie severa. In cazul constatarii uzurii cupei polietilenice si a osteolizei severe, artroplastia de revizie va fi necesara.
Tipul B, subtipul B1. Tinand cont de stabilitatea dovedita a componentei femurale, se recomanda reducerea deschisa si osteosinteza in marea majoritate a cazurilor. Incercarile terapeutice ce nu au inclus metode chirurgicale pentru tratamentul acestui subtip de fracturi s-au asociat cu complicatii de unire, cum ar fi intarzierea, pseudartroza si calusul vicios, si ale repausului prelungit la pat. Pozitia vicioasa a fragmentelor va determina, ulterior, complicatii functionale si in realizarea artroplastiei de revizie. Artroplastia de revizie poate pune probleme din punct de vedere tehnic, datorita dificultatii extragerii unei proteze bine fixate, si se poate complica prin pierderea unei parti semnificative din capitalul osos. Atentia a fost indreptata catre utilizarea mijloacelor de fixare interna pentru a trata fracturile periprotetice cu componenta femurala fixa. S-au folosit suruburi, fire de cerclaj, cabluri si benzi, dar ele singure nu sunt suficiente pentru a rezulta un ansamblu stabil. Placile fixate cu suruburi sunt dificil de utilizat datorita greutatii in realizarea fixarii proximale, iar folosirea unor suruburi prea lungi va determina afectarea interfetei proteza-ciment-os cu riscul accelerarii decimentarii si al producerii ulterioare de fracturi. Procedeul ce s-a evidentiat a fi eficient este introducerea de grefe masive cu sau fara utilizarea de placi. Grefele se comporta ca "placi osoase" si au o dubla functie: mecanica si biologica. Procedeul confera stabilitate la locul de fractura, se poate incorpora, si poate creste capitalul osos femural.
Tipul B, subtipul B2. In cazul in care componenta femurala este deja decimentata, atunci vor trebui efectuate atat tratamentul fracturii, cat si revizia componentei femurale. Artroplastia de revizie se va efectua utilizand o proteza cu coada lunga pentru a realiza o buna fixare in diafiza distala femurala. Proteza poate fi intarita cu o grefa osoasa masiva, daca aceasta exista. Tipul de fixare al protezei de revizie depinde de optiunile medicului si de experienta acestuia, de varsta si anatomia femurului pacientului. La pacientul varstnic, ce trebuie mobilizat precoce, se prefera revizia cu proteza cimentata.
Tipul B, subtipul B3. In acest caz proteza este decimentata si mobila, iar capitalul osos femural este insuficient atat reviziei de proteza cat si tratamentului eficient al fracturii. Aceasta situatie necesita o atenta reconstructie a osului. Se pot utiliza grefe morselate impactate, grefe masive corticale, grefe segmentare sau se poate inlocui femurul proximal cu o proteza modulara oncologica.
Tipul C. Aceste fracturi pot fi abordate ca fiind fracturi obisnuite ale femurului si vor necesita interventie chirurgicala pentru realizarea osteosintezei, astfel mobilizarea realizandu-se precoce cu evitarea complicatiilor legate de imobilizare si spitalizare.
3. Revizia componentei femurale utilizand o proteza acoperita cu material ce stimuleaza cresterea osoasa.
Acest tip de proteze se bazeaza pe o "intepenire" a cozii protezei in portiunea istmica a canalului femural. Fixarea se realizeaza la acest nivel deoarece zona istmica are o deficienta in capital osos mai mica decat portiunea proximala a femurului.
Materialul din care este alcatuita proteza este reprezentat de un aliaj crom - cobalt, care are o suprafata cu multiple excrescente asemenea unor calote sferice, avand diametrul de 250 micrometri, intinzandu-se pe toata lungimea cozii protezei. Proteza folosita actual are un profil medial - lateral redus (Modified Medial Aspect stem) care permite o mai buna umplere a canalului medular si astfel o distributie imbunatatita a fortelor.
Dimensiuni:
- diametrul distal al cozii protezei : 9 - 21,5 mm in incrementi de 1,5 mm
- lungime: pana la 250 mm
Un avantaj al utilizarii acestui tip de proteza este acela ca operatorul poate realiza fixarea la diferite nivele ale canalului femural in functie de adancimea de alezare. Prin faptul ca portiunea proximala a femurului nu este folosita in sustinere, proteza poate fi implantata si acelor pacienti cu pierderi severe de capital osos la acest nivel.
Datorita faptului ca fixarea minim necesara pentru stabilitatea acestui tip de proteza se face pe o lungime de 4 -5 cm, majoritatea defectelor tip II vor fi rezolvate cu o proteza avand lungimea de 6 cm, iar cele tip IIIA cu o proteza de 20 - 25 cm.
Succesul interventiei se va evalua din punct de vedere imagistic la 1-3 ani de la momentul reviziei, cand pot fi intalnite urmatoarele situatii:
- Fixare osoasa, avand urmatoarele caracteristici:
- absenta migrarii implantului;
- absenta liniilor radiotransparente adiacente;
- absenta hipertrofiei endosteale;
- resorbtie osoasa in zona proximala a femurului.
- Fixare fibroasa, cu urmatoarele caracteristici:
- absenta migrarii implantului;
- prezenta unei linii radiotransparente de 1 mm - 1,5 mm paralele zonei acoperite a protezei;
- linia se afla pe tot conturul protezei dar nu progreseaza in timp.
- Proteza instabila, cu urmatoarele caracteristici:
- migrarea progresiva a protezei;
- instabilitate rotationala;
- migrarea in varus a protezei;
- linii scleroase divergente progresive;
- hipertrofia zonei proximale a femurului;
- prezenta unui "piedestal" osos la nivelul varfului protezei.
Pregatire preoperatorie.
Se va incepe cu evaluarea documentelor pacientului de la iesirea din spital.
Se va continua cu anamneza si examenul clinic al articulatiei. Vor fi evaluate miscarile in articulatie, lungimea membrelor, mersul.
Se vor realiza urmatoarele radiografii:
- articulatie coxofemurala in incidenta laterala si anteroposterioara, care vor include intreaga proteza si cimentul;
- bazin - incidenta anteroposterioara.
Daca componenta femurala pare fixata intr-un manson distal de ciment sau daca femurul a suferit o importanta remodelare in var, se va anticipa o osteotomie trohanterica.
Abordul chirurgical va fi directionat de anterioarele cicatrici, dar in general se foloseste abordul posterolateral. Acest abord ofera o buna vizualizare atat a femurului cat si a acetabulului si permite o eventuala extindere a inciziilor.
Pregatirea femurului.
Se va realiza extractia protezei si a cimentului din canalul femural.
Operatorul va aleza canalul femural concentric pana la intalnirea rezistentei osului cortical.
Daca s-a produs o importanta remodelare in var a femurului, atunci va practica o osteotomie trohanterica pentru a putea patrunde suficient cu alezorul si pentru a nu leza corticala externa a femurului.
Se va realiza o sub-alezare cu 0,5 mm relativ la dimensiunea protezei de implantat. In efectuarea alezarii ortopedul va tine cont de minimul de 4 - 5 cm necesari pentru o buna fixare initiala a protezei.
Daca vor fi folosite proteze curbe cu lungimea de 20 sau 24 cm atunci alezarea va fi realizata cu alezoare flexibile, care sa respecte curbura femurului.
Dupa alezare se va implanta o proteza provizorie si luxatia se va reduce pentru a putea examina pozitia protezei in articulatie si eventuale diferente de lungime intre membre.
Implantarea protezei.
Inainte de a implanta proteza va fi verificat diametrul folosind o placa standard cu gauri de diferite dimensiuni. Dupa masurare, dimensiunea protezei va fi comparata cu ultimul alezor folosit, care, in mod normal ar trebui sa aiba un diametru cu 0,5 mm mai mare. Daca dupa comparare se constata o subdimensionare a canalului femural, se va aleza din nou canalul medular cu inca 0,5 mm pentru a evita fractura osului in momentul introducerii protezei.
Proteza va fi introdusa prin lovire usoara cu ciocanul, avansand cate putin in urma fiecarei lovituri. In cursul introducerii protezei, operatorul va avea grija sa mentina gradul corect de anteversie al acesteia.
Profilactic poate fi montat un fir de cerclaj distal de locul osteotomiei pentru a preveni o eventuala fractura de stress in momentul introducerii protezei.
Inchiderea plagii.
Dupa montarea protezei plaga va fi inchisa in acelasi fel ca si la abordul posterolateral din artroplastia primara de sold. Daca s-a efectuat o osteotomie extinsa de trohanter, fragmentul va fi prins cu doua fire de cerclaj. Pentru a imbunatati stabilitatea articulara si pentru a evita izbirea femurului de acetabul ("femoro-acetabular impingement" - FAI), fragmentul osos poate fi deplasat usor spre distal si posterior.
Se pot folosi grefe osoase pentru a compensa deficitul osos proximal sau pentru a intari firele montate pentru sustinerea trohanterului osteotomizat.
Regim postoperator.
Pacientii vor purta o orteza in pozitie de abductie pentru 6 saptamani, timp in care vor incarca articulatia in proportie de 30% folosind un cadru de mers sau o carja si vor fi instruiti sa evite abductia activa pentru 6 saptamani pentru ca locul osteotomiei sa se poata vindeca.
Dupa acest interval de timp vor putea folosi un baston si vor putea incepe activitatea recuperatorie.
Rezultate din literatura.
Intr-un studiu au fost urmarite 297 de solduri asupra carora s-a efectuat revizia de proteza prin metoda mentionata anterior, la 5 ani obtinand o rata de succes de 97,6% si un necesar de revizie de 2,4%.
Un studiu mai recent, care a urmarit 170 de solduri pe o perioada de 14 ani a avut urmatoarele rezultate: 82% fixare osoasa, 14% fixare fibroasa, 4% proteza instabila.
Studii ulterioare au confirmat aceste rezultate.
In urma analizarii ratei de supravietuire a protezelor de acest tip implantate, la 15 ani, s-a constatat o supravietuire de 77% a protezelor, in urma carora nu s-a constatat liza osoasa a metafizei proximale femurale, si o supravietuire de 93%, in cazul carora s-a produs liza.
Revizia componentei femurale utilizand o proteza modulara.
Modularitatea are scopul de a rezolva complexitatea si variabilitatea anatomica in cazul reviziilor protetice.
Acest tip de proteza permite o buna umplere a canalului medular atat in zona sa proximala cat si distal. Utilizand combinatia dintre stabilitatea distala si contactul cu osul proximal se poate obtine o buna crestere osoasa la nivel proximal.
Datorita disponibilitatii de proteze cu variate lungimi, diametre si compensari se poate realiza o buna adaptare a protezei pentru oricare pacient.
Prin rotatia independenta a partii proximale a cozii protezei fata de cea distala se poate adapta gradul de anteversie, scazand astfel riscul de instabilitate a articulatiei.
Modularitate proximala
Proteza tip pentru acest tip de modularitate este proteza S-ROM. Aceasta este compusa din: o camasa conica proximala avand diferite dimensiuni, o coada protetica. Cele doua se unesc la nivelul unei jonctiuni Morse. Distal, coada protezei prezinta stifturi care au rolul de a se implanta in osul diafizar.
Protezele drepte au un grad infinit de rotatie, cele curbe au un unghi de anteversie de 15°.
 Fig. Nr. 1. - Proteza tip S-ROM
Fig. Nr. 1. - Proteza tip S-ROM
Modularitatea distala.
La ora actuala nu se mai folosesc proteze de acest tip, deoarece s-au dovedit a avea greseli in design si o viata scurta. (Omnifit, Richard Modular)
Modularitatea medie.
Acest tip protetic a fost introdus pentru prima data in 1990, in Europa (MRP Titan) si SUA (Mallory/Head Modular Calcar Replacement).

Fig. Nr. 2. - Mallory/Head calcar replacement.
Protezele pot fi astfel combinate incat sa fie compensate variatiile mari intre partea proximala si cea distala a canalului femural, putandu-se folosi diferite metode de fixare (suprafete poroase, stifturi) si permitand un bun control al anteversiei.
Revizia cu proteza modulara proximal.
Pregatirea preoperatorie.
Se va realiza ca si anterior: anamneza, examen clinic, examen radiologic.
In plus se vor utiliza matrite pentru a stabili dimensiunile componentelor ce vor fi implantate si va fi evaluata calitatea osului.
Pregatirea femurului.
Dupa extragerea protezei si a cimentului se va realiza o noua radiografie pentru a evalua intraoperator dimensiunile canalului medular si calitatea osului restant.
Alezaj distal. Dupa evaluare se va efectua alezaj pana cand contactul cu corticala osoasa se va realiza pe o lungime de minim 5 cm. Alezoarele vor fi: rigide, daca va fi introdusa o proteza cu coada dreapta, sau flexibile, daca se va introduce o proteza curba.
Pentru o proteza dreapta ce va fi implantata in os de buna calitate se va utiliza un alezaj calculat astfel: diametrul protezei minus 1,2 mm pentru caneluri. Osul de calitate slaba trebuie intarit cu fire de cerclaj. Daca vor fi introduse cozi mai lungi se va realiza un supra-alezaj de 1-2 mm pentru a reduce riscul de fractura.
Alezaj proximal. Vor fi folosite alezoare conice, utilizand un ghid central cu scopul de a mentine alezorul central, pana cand se intra in os cortical.
Dupa alezaj se vor implanta componente temporare si va fi realizata o reducere a luxatiei pentru a putea evalua diferenta de lungime a membrelor, unghiul de anteversie, diametrele componentelor, compensatia si lungimea colului protezei.
Implantarea protezei.
Incepe prin plasarea grefelor osoase si strangerea firelor de cerclaj.
Daca proteza este dreapta, se poate incepe cu plasarea camasii, iar coada va fi inserata prin componenta anterioara in canalul medular, apoi lovita cu ciocanul pentru a realiza fixarea Morse.
Daca proteza de introdus este curba, pozitia partii proximale va varia in functie de locul unde trebuie plasata partea distala a cozii. Pentru a realiza fixarea, proteza este, initial, asamblata lax, astfel incat sa poata fi corectata pozitia componentelor. Intai va fi introdusa partea distala in pozitia finala, orientandu-se cu cativa centimetri inainte de pozitia finala in anteversia corecta. In tot acest timp partea proximala este tinuta in interiorul marelui trohanter. Dupa fixarea componentei distale, ansamblul se fixeaza definitiv.
Rezultate din literatura.
Ratele de esec datorat protezei variaza intre 1 si 9% la 3-7 ani de la implantare.
Dimensiunea cozii protezei mai mare de 17 mm s-a corelat cu incidenta durerii cu localizare la nivelul coapsei (2-10%).
Complicatii.
Cea mai severa complicatie a fost reprezentata de fractura osului la momentul insertiei protezei, in unele serii de pacienti aceasta avand o incidenta de pana la 40%. Dar acest lucru este de asteptat tinand cont de indicatiile utilizarii acestei metode in cazul reviziei de proteza, si anume tipurile IIIB si IV de deficit osos.
Revizia cu proteza modulara intermediar.
Interventia se va realiza in acelasi mod ca si la proteza cu modularitate proximala
Rezultatele obtinute cu aceasta proteza au fost incurajatoare cu o rata de esec de 0% - 3% la o medie de urmarire aflata intre 1 si 11 ani.
Utilizarea grefelor osoase in efectuarea reviziei de proteza.
Pentru ca o grefa osoasa sa poata fi utila, trebuie sa se produca unirea acesteia cu osul pe care este implantat, la nivelul interfetei grefa-os. In aceasta unire sunt implicate, pe langa mecanismele utilizate in cazul fracturii, si mecanisme imune. Autogrefa se va fixa mult mai bine si mai rapid decat allogrefa.
Prinderea grefei se poate clasifica in trei tipuri:
- tipul I - prindere normala si vindecarea fracturii;
- tipul II - vindecare anormala cu resorbtie partiala de grefa ceea ce duce la scaderea diametrului acesteia, putand aparea fracturi de stress;
- tipul III - lipsa de unire a grefei cu osul si resorbtie completa in 6 luni de la implantare.
Pot fi folosite doua tipuri de grefe osoase: allogrefe nestructurale si allogrefe structurale.
Allogrefe structurale.
Au fost folosite incepand cu 1980. In 1989 rata de unire a grefei cu osul pe care a fost montata a ajuns la 80%, rata de dizlocare a ajuns la 16%, iar rata de infectie la 4%, acestea reprezentand principalele trei complicatii ale grefarii osoase.
Unirea grefei cu osul reprezinta o operatiune dificil de realizat, depinzand de doi factori: fixarea protezei si stabilitatea jonctiunii grefa - os. Cu cat sunt mai rigide proteza si jonctiunea grefa - os, cu atat mai bine se va realiza unirea grefei. Ratele de unire obtinute de Head au variat intre 50%, pentru grefele sectionate transversal si introduse in os odata cu proteza, si 100% pentru cele sectionate longitudinal. Cimentarea grefei impreuna cu proteza a avut drept rezultat o rata de fixare de 75 %.
Complicatiile sunt reprezentate de lipsa de unire, infectiile si fractura grefei. Cea mai frecventa etiologie a infectiilor a fost reprezentata de Staphilococcus epidermidis. Fractura de grefa reprezinta o complicatie tardiva, aparand, in general la un interval de 2 - 3 ani de la implantare si corelandu-se direct cu lungimea scazuta a protezei implantate.
Allogrefe nestructurale.
Acest tip de grefe are rolul de a imbunatati capitalul osos al osului pe care este fixat si nu de a deveni material primar de suport al protezei. Dezavantajul utilizarii acestui tip de grefe este acela ca aria reconstruita este mai mica decat in folosirea grefelor structurale. Grefa se obtine prin sectionarea transversala a diafizei osului donor are o forma semicirculara. Fixarea se realizeaza la nivelul regiunii cu defect prin utilizarea unor fire circulare, care tin grefa strans legata de zona receptoare.
Indicatiile de utilizare a grefelor sunt:
- capital osos insuficient pentru a realiza revizia protezei;
- suspiciunea incapacitatii osului de a suporta revizia de proteza.
Avantajul grefelor nestructurale este acela ca permit realizarea unei interfete grefa - os care permite si cresterea osoasa in materialul poros al protezei.
Grefa ideala trebuie sa fie congelata pentru a reduce riscul de reactie imuna din partea organismului receptor.
Uneori grefa osoasa poate fi folosita pentru tratamentul fracturilor periprotetice realizand o buna stabilizare si refacere a defectului osos si pentru tratamentul durerilor postoperatorii de la nivelul coapsei care se datoreaza stress-ului din zona diafizara a femurului.
O grefa structurala va fi folosita daca aceasta va avea rolul de a sustine proteza sau daca inlocuieste un segment femural. Proteza se va cimenta dupa introducerea grefei.
Nu s-a ajuns la un consens cu privire la cea mai buna metoda de fixare a complexului grefa - proteza in afara de faptul ca fixarea trebuie sa fie rigida pentru a favoriza cresterea osoasa.
Construirea unui complex util este strict influentata de materialul de lucru, in sensul dimensiunii grefei si a osului receptor. Daca grefa este mare iar osul primitor este de dimensiuni reduse, prin utilizarea unei sectiuni in treapta lunga a adus cele mai bune rezultate. Cand grefa si osul gazda au un diametru asemanator atunci se recomanda o sectiune oblica sau una in treapta scurta.
Placile metalice fixate cu fire pot fi utilizate pentru a obtine o stabilitate superioara, evitandu-se astfel introducerea de suruburi prin grefa.
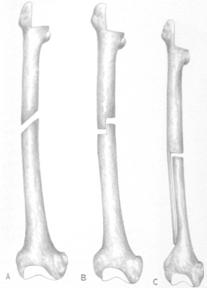
Fig. Nr. 1. - Tipuri de sectiuni pentru implantarea grefei. A. Sectiune oblica. B. Sectiune in treapta scurta. C. Sectiune in treapta lunga.
Fixarea grefei poate fi realizata numai prin presiune, daca zona de receptie se afla proximal istmului, sau prin ciment si suruburi de zavorare daca zona receptoare se afla distal de istm.
Reatasarea trohanterului se va realiza numai daca este permisa de capitalul osos al trohanterului gazdei, cu riscul fracturilor tardive de trohanter. Daca osul receptor nu permite, reatasarea trohanterului nu se va realiza, existand riscul de dizlocare a soldului.
La sfarsitul interventiei tesuturile moi se vor strange mai puternic , cu riscul unei eventuale cresteri in lungime a membrului.
Postoperator se vor administra profilactic antibiotice pana cand toate culturile din plaga sunt negative si plaga este uscata.
Miscarile vor fi limitate pentru a putea favoriza vindecarea: adductia coapsei se va realiza numai pana in punctul neutru, iar flexia coapsei se va realiza doar pana la un unghi de 60°.
Mobilizarea pacientului din pat va fi realizata dupa ce acesta si-a recapatat un minim de control muscular, iar incarcarea membrului se va face tardiv, fiind necesara observatia prelungita pentru dureri de intensitate crescuta la nivelul coapsei, semn de miscare la nivelul jonctiunii grefa - os. Incarcarea se poate tenta la 8 luni de la interventie dupa confirmarea radiologica a fuziunii osoase. Pacientul va avea nevoie pentru o lunga perioada de timp, posibil pentru tot restul vietii, de un baston datorita deficitului cronic al muschilor abductori.
6. Revizia cu proteza acoperita proximal cu material poros.
Un studiu retrospectiv pe un interval de 10 ani al functionalitatii acestei proteze a avut drept rezultat o supravietuire a protezei de 58%, net inferioara reviziei cu proteza total acoperita cu material ce stimuleaza osteoformarea.
Indicatia de utilizare este reprezentata de existenta unui capital osos similar celui de la interventia primara pentru artroplastie, situatie intalnita in aproximativ 15% din soldurile asupra carora se va realiza revizia.
Contraindicatii:
- speranta de viata limitata din variate motive;
- pacientul este varstnic si mobilitatea sa este redusa;
- zona proximala a femurului nu este suficienta pentru a putea sustine proteza.
In timpul interventiei osul trebuie crutat de osteotomie trohanteriana, altfel proteza nu poate fi folosita datorita instabilitatii corticalei laterale osoase. Abordurile cele mai bune sunt lateral direct si posterior.
Dupa expunerea femurului in plaga si inainte de incercarea de a scoate proteza defecta, cimentul ce poate fi accesat, trebuie chiuretat, altfel, in momentul scoaterii protezei, acesta se va fragmenta si plaga va fi greu de curatat sau va fractura marele trohanter.
Dupa extragerea protezei va trebui extras si cimentul restant in canalul femural. In general, acest pas se face cu instrumente manuale, iar pentru cimentul situat distal se vor folosi alezoare sub control fluoroscopic. Dupa extragerea cimentului se vor efectua radiografii ale femurului in incidenta anteroposterioara si laterala pentru asigurarea ca s-a eliminat tot cimentul.
Se va efectua calibrarea canalului femural cu ajutorul unui alezor flexibil, dupa care se va introduce un burghiu la acest nivel pentru a pregati cavitatea.
Pregatirea partii proximale a femurului se incepe prin inspectia vizuala a zonei pentru a evalua existenta unor eventuale reactii corticale secundare protezei anterioare. Se va continua cu modelarea zonei proximale pentru a putea receptiona burghiul care va uniformiza canalul femural. Nu trebuie inlaturat os diafizar in exces, desi se poate imbunatati stabilitatea proximala, deoarece astfel este redusa rezistenta diafizei femurale, crescandu-se riscul de fractura. Se poate supradimensiona diafiza cu maxim 1-2 mm pentru a obtine stabilitate proximala fara a scadea rezistenta osoasa.
Obtinerea unei egalitati intre membre uneori nu poate fi realizata prin intermediul interventiei, deoarece ar afecta stabilitatea protezei prin pozitia necesara acesteia in vederea obtinerii echivalentei.
Postoperator pacientii vor fi imobilizati cu coapsa in abductie pentru un interval de 4 saptamani, iar flexia va fi limitata la 45°. Toti pacientii vor folosi sisteme de protejare de incarcare a articulatiei, cum ar fi cadrul, carja sau bastonul, un interval de 6 saptamani. Incarcarea maxima admisa pentru acest interval de timp este intre 9 si 13 Kg.
7. Revizia cu proteza cimentata.
Dupa efectuarea abordului si scoaterea protezei se incepe pregatirea canalului femural pentru a extrage neocortexul format, pentru a expune zonele in care se afla os spongios. Daca acest tip de os nu poate fi obtinut, efectueaza o alezare sau o usoara gaurire a osului pentru a putea rezulta o suprafata usor rugoasa, care sa ofere o rezistenta buna la stress prin permiterea patrunderii cimentului in zonele lacunare. Prin efectuarea acestei manevre se obtine o crestere cu 79% a rezistentei la stress.
Se vor practica ferestre osoase in partea anterioara a diafizei femurale pentru inlaturarea cimentului restant localizat distal. Dupa inlaturarea cimentului, locul ferestrei va fi lasat la vedere, iar fragmentul osteotomizat va fi prelucrat pentru a avea margini orientate oblic spre canalul femural. Acest tip de prelucrare va limita interdigitatiile cimentului la nivelul marginilor ferestrei.
Inlaturarea cimentului din canalul femural poate fi facuta cu ajutorul ultrasunetelor, daca acesta este foarte aderent in partea distala a canalului, sau nu va fi facuta deloc, cu utilizarea unui burghiu pentru largirea zonei centrale dupa care se va insera ciment intr-o faza mai lichida decat traditional, iar apoi se va insera proteza. Cea din urma alternativa va fi folosita daca cimentul este aderent la os pe toata suprafata sa.
O importanta deosebita o are palparea diafizei femurale in partea sa anterolaterala pentru a putea depista o eventuala perforare a osului. Daca se observa perforatia, zona va fi expusa investigarii vizuale prin disectia m. vast lateral. In momentul introducerii cimentului un ajutor va plasa mana pe zona de perforatie, realizand un "dop". Iar dupa compresionarea cimentului va inlatura excesul de ciment si se va proceda la montarea unei allogrefe nestructurale pentru compensarea defectului osos.
Coada protezei trebuie sa depaseasca locul defectului osos cu o lungime egala cu de trei ori diametrul extern al femurului pentru a nu induce un stress asupra zonei.
Prepararea cimentului.
Initial o jumatate de pachet de ciment este mixat si introdus in siringa Harris si 6 - 8 cm de ciment cu consistenta de coca va fi introdus in canalul femural pentru a realiza dopul.
Dupa ce cimentul a polimerizat, se vor amesteca intre 3 si 6 pachete de ciment, in functie de dimensiunea canalului femural, si se vor adauga cate 1,8 g de Tobramicina pentru fiecare pachet mixat. Adaugarea a mai putin de 2 g de antibiotic in amestec nu scade semnificativ rezistenta si capacitatea cimentului de a patrunde in crevasele osoase, dar reduce riscul infectios cu peste 2%.
Pasul urmator este reprezentat de centrifugarea cimentului pentru minim doua minute pentru a elimina pungile de aer din amestecul de ciment.
Canalul femural va fi uscat prin folosirea unui burete cu adrenalina inaintea introducerii cimentului.
Pentru introducere vor fi folosite pistoale de ciment cu mecanism rotator, iar femurul va fi ridicat in pozitie anti Trendelenburg pentru favorizarea eliminarii proximale a sangelui si resturilor aflate in canalul femural.
Dupa introducerea cimentului se va realiza presurizarea si introducerea protezei.
Postoperator se va realiza contentia articulatiei pe o perioada de 4 pana la 6 saptamani, timp in care pacientul isi recupereaza controlul motor si se realizeaza vindecarea plagii.
8. Revizia cu utilizarea grefei impactate.
Acest tip de revizie a componentei femurale a fost introdus in aprilie 1987 in Marea Britanie, la spitalul ortopedic din Exeter. Interventia a fost inventata pentru a putea efectua o revizie de proteza pe un femur care suferise pana la acel moment multiple revizii, cu capital osos scazut si a carui suprafata endosteala era neteda, posibilitatile de interdigitatie ale cimentului fiind reduse.
Indicatiile interventiei sunt reprezentate de:
- orice revizie in cadrul careia, in urma extragerii protezei suprafata endosteala ramane neteda;
- orice revizie care necesita refacerea capitalului osos;
- pacient tanar cu necesar de refacere osoasa.
Aceasta interventie nu are contraindicatii.
Preoperator trebuie exclusa infectia, si analizat deficitul osos. In functie de deficit se vor cauta grefe osoase care sa suplineasca acest deficit si vor fi comandate plasele metalice.
Se vor efectua radiografiile necesare, dupa care vor fi utilizate sabloane pentru a stabili pozitia dopului de canal femural, lungimea protezei si compensarea. Dopul de canal va trebui plasat la minim 2 cm distal de varful protezei. Proteza va trebui sa evite defectele corticale majore, adica un deficit cortical de minim 50% vizibil in doua incidente radiologice, cu o lungime de minim doua diametre externe ale diafizei femurale.
Abordul poate fi realizat prin procedurile descrise in capitolul de artroplastie primara, cu exceptia celor minim invazive, care nu asigura confortul vizual.
Se va palpa si diseca nervul sciatic, iar inainte de a deschide capsula articulara, se va aspira lichidul gasit in plaga si va fi trimis la laboratorul de anatomie patologica pentru a determina posibila existenta a contaminarii bacteriene.
Disectia si sectionarea tesuturilor moi va fi intinsa pentru a putea avea un acces cat mai bun in plaga fara a roti femurul. Se poate practica osteotomie trohanteriana daca actualul abord al femurului nu permite extragerea cimentului din canalul femural.
Tubul femural va fi recreat prin utilizarea plaselor metalice maleabile
Inainte de introducerea grefelor, canalul medular va fi obstruat distal prin utilizarea unui dop. Se aproximeaza dimensiunea necesara a dopului dupa care, acesta se infileteaza pe o tija ghid si este introdus in canalul medular cu ajutorul acesteia, al unei camasi canulate si al unui ciocan. Daca dopul trebuie plasat distal de istm, atunci se va folosi dopul cu dimensiunea cea mai mare ce poate trece bariera pentru a ajunge la dimensiunea corecta, iar asigurarea se va face prin plasarea unui fir Kirshner, percutan, la nivelul dopului sau imediat sub acesta. Dupa interventie firul se va extrage.
Primar se va folosi tija impactoare cu dimensiunea cea mai mare, fantoma, prin care se va introduce tija ghid, iar apoi se va progresa cu tije cu dimensiuni descrescatoare. Pentru a gasi dimensiunea corecta a fantomei vom alege tija impactoare cu dimensiunea cea mai mare care trece liber prin canalul medular pana la adancimea corecta. Pe masura ce vor fi introduse tije cu dimensiuni mai mici, adancimea la care acestea ajung se va marca prin folosirea unor cleme marker. In timpul impactarii nivelul corespondent fiecarei tije de impactare nu trebuie depasit pentru a nu se produce o fractura a femurului.
Intr-o seringa de 10 mL se vor introduce fragmente de grefa osoasa cu dimensiuni cuprinse intre 3 si 5 mm, care vor ajunge la nivelul dopului canalului medular. Initial fragmentele sunt impactate la nivelul dopului, iar apoi vor progresa spre proximal. Impactarea se va continua pana cand tija folosita nu poate trece de nivelul marcat prin clema corespunzatoare.
Dupa asigurarea unei minime stabilitati osoase se va realiza o reducere temporara a luxatiei si va fi evaluat deficitul femural proximal, cu posibilitatea reducerii acestuia folosind plasele metalice.
Dupa ce s-a realizat impactarea pana la 2 cm de orificiul proximal, se va continua impactarea cu fragmente de 8 - 10 mm diametru.
La sfarsitul impactarii se va constata stabilitatea axiala si rotationala a fantomei. Daca se va lovi fantoma cu ciocanul se va constata o avansare axiala de maxim 1 mm.
In acest moment canalul femural este pregatit sa accepte proteza, care va avea aceleasi dimensiuni cu fantoma folosita. Fantoma va ramane in pozitie pana cand cimentul va fi pregatit pentru introducere, mentinand grefa in tensiune. Cavitatea poate fi mentinuta uscata prin utilizarea unui cateter introdus prin lumenul fantomei, care va fi cuplat la un aspirator.
Se va introduce cimentul in aceeasi maniera ca si in atroplastia primara, cu exceptia vascozitatii cimentului care va fi scazuta, dupa care se va introduce proteza finala avand aplicat elementul centralizator.
Dupa realizarea acestui pas se va realiza o noua reducere temporara a luxatiei pentru a alege dimensiunea capului protezei, dupa care se va realiza reducerea finala.
Capsula va fi reatasata cu ajutorul unor fire neresorbabile plasate prin gauri la nivelul partii posterioare a femurului.
Postoperator incarcarea articulatiei se va realiza in functie de confortul pacientului.
Incidente si accidente:
- radiografii care nu cuprind o zona larga sub nivelul protezei;
- torsiunea in ax a femurului cu afectarea fixarii grefelor;
- fragmente osoase prea mici pentru nevoi;
- esecul in a crea un tub femural rezistent cu risc de fractura femurala;
- nerecunoasterea unei fracturi datorate impactarii
Rezultate din literatura.
Supravietuirea protezei la 10 ani a fost de 99,1% daca interventia a fost folosita pentru tratarea decimentarii aseptice. La 15 ani de la interventie, indiferent de indicatie, supravietuirea protezei a fost de 90,6%. Piccaluga a urmarit 59 de solduri un interval cuprins intre 2 si 12 ani, medie 57 luni, si a constat o rata de reinterventie pentru revizie de 3,5 %.
7. Extragerea cimentului de la nivelul canalului femural utilizand aparatul cu ultrasunete OSCAR® ('OSCAR' - Orthosonics System for Cemented Arthroplasty Revision)[18]
Extragerea cimentului de la nivelul canalului femural in vederea realizarii artroplastiei de revizie a unei artroplastii primare totale cu ciment a reprezentat intotdeauna o dificultate pentru echipa operatorie datorita dificultatii in vizualizare si diferentiere intre ciment si os. Ultrasunetele, atunci cand sunt aplicate corect, pot face din timpul operator al extragerii cimentului o perioada sigura, rapida si eficienta. Cimentul isi reduce consistenta sub influenta unui spectru de ultrasunete, fiind apoi usor de extras. Ultrasunetele afecteaza osul spongios, dar osul compact ramane intact. Osul compact nu absoarbe ultrasunetele in aceeasi proportie cu cimentul, ca atare chirurgul va sti daca se afla cu sonda la nivelul osului atat prin rezistenta opusa cat si prin modificarea spectrului audibil emis de aparat. Oscar a fost creat specific pentru extragerea cimentului in timpul interventiilor de revizie, avand avantajul reducerii fortei aplicate la minim, eliminand astfel riscul de fractura sau perforare a osului.
Tehnica a inceput sa fie folosita pentru prima data in anii '70 la Clinica Endo din Hamburg pentru a extrage cimentul prin inmuierea sa cu ultrasunete. Polimetilmetacrilatul are proprietatea de a mentine un gradient termic de aproximativ 200sC pe o distanta de 1 mm, ceea ce inseamna ca daca cimentul "topit" poate fi rapid extras, atunci celui restant ii creste rapid temperatura, astfel reducandu-se trauma osului subiacent. In cadrul unor studii efectuate pe animale s-a demonstrat ca un contact al sondei cu suprafata endosteala a osului pentru un interval de 10 secunde determina moartea celulara pe o adancime de 50 micrometri de la zona de contact.
Extragerea cimentului prin aceasta tehnica este extrem de rapida, putand fi efectuata in aproximativ 25 de minute.
Echipamentul consta din:
- un generator portabil ce adaposteste cinci module;
- un modul de alimentare;
- trei subunitati modulare ce alimenteaza cele trei transformatoare externe si cablurile asociate;
- un modul optic care alimenteaza sursa de iluminare a endoscopului.


Fig. Nr. 7.1 - Generatorul OSCAR Fig. Nr. 7.2 - OSCAR - subunitati modulare si sonde
Capitolul V
Material si metode
1 Material
Pacienti.
Dupa obtinerea aprobarii in vederea obtinerii accesului si studierii arhivei, din partea sefului sectiei Ortopedie si Traumatologie a Spitalului Universitar de Urgenta Bucuresti s-a procedat la cautarea in registrul de endoprotezare al sectiei pentru evidentierea acelor pacienti care au fost internati in vederea interventiei de artroplastie totala de revizie. In urma studierii registrului au fost gasiti 99 pacienti internati pentru interventie de revizie intre anii 2003 si 2007, 2003 fiind anul in care s-a procedat instituirea acestui registru.
Criterii de includere:
- interventia realizata dupa anul 2003 inclusiv;
- motivul primar al interventiei sa fie decimentarea componentei femurale;
- decimentarea sa se fi produs prin mecanism aseptic;
- fractura periprotetica Vancouver B2 sau B3
Criterii de excludere:
- decimentarea septica;
- alte motive de revizie decat decimentarea;
- decimentare doar la nivelul cupei.
In cazul a 21 de pacienti foile de observatie nu au putut fi analizate datorita localizarii in alta sectiune a arhivei in care nu am avut acces datorita reorganizarii acesteia. Numele a 15 pacienti gasiti in registrul de endoprotezare nu a putut fi gasit in inregistrarile arhivei. In cazul a 11 pacienti nu au putut fi localizate foile de observatie, desi acestia figurau ca inregistrati in arhiva. Zece pacienti au suferit interventii de revizie pentru proteze totale necimentate. Sase pacienti au fost exclusi datorita faptului ca revizia s-a realizat numai la nivelul cupei. Cinci pacienti au fost exclusi datorita decimentarii septice a componentei femurale.
In final au rezultat 29 de pacienti ale caror foi de observatie au putut fi incluse in lucrarea actuala. In lucrare au mai fost introdusi 6 pacienti care au suferit revizii in perioada decembrie 2008 - iunie 2009.
In total au fost evaluate 38 solduri.



Fig. Nr. 1.1 Algoritmul de triere al pacientilor in vederea includerii in lucrarea actuala.
Protezele folosite.
Pacientii inclusi in aceasta lucrare au fost protezati cu unul din urmatoarele tipuri de proteza: Exeter - Stryker Corp. , DLS (distal locking stem) - Stryker Corp. si proteze modulare.
Proteza Exeter.
 Fig. Nr. 1.2 - Proteza Exeter[19]
Fig. Nr. 1.2 - Proteza Exeter[19]
Este o proteza neteda, impactata ce realizeaza o distributie circulara a fortelor exercitate la nivelul articulatiei soldului si care reduce forta de frecare intre proteza si os pe masura ce proteza migreaza distal. Rata de decimentare aseptica declarata de producator a fost de 0,5% la 13 - 18 ani de la implantare. Spre deosebire de protezele cu suprafata mata, proteza Exeter a realizat migrarea catre distal numai la nivelul interfetei proteza - ciment, astfel mentinand nealterata fixarea la nivelul interfetei ciment - os.
Pentru a asigura o buna implantare a protezei se folosesc centralizatoare care permit protezei sa migreze spre distal in interiorul mansonului de ciment, reducand stress-ul de la acest nivel si astfel crescand durata de supravietuire a protezei. Se pot folosi doua tipuri de centralizatoare, cu sau fara aripioare.
Fiind o proteza cimentata, se introduce in maniera descrisa in cadrul tratamentului decimentarii aseptice, continut in partea generala a lucrarii.
Protezele sunt disponibile intr-o gama larga avand:
- capete - din aliaj - 22, 26, 28, 30, 32, 36 (mm);
- din material ceramic - 28, 32, 36 (mm);
- offset-uri - 30, 32, 35,5, 37,5, 44 (mm);
- lungimi - 130, 150, 200, 205, 220, 240, 260 (mm).
A B


Stanga - Fig. Nr. 1.3. - Proteza Exeter. Cu rosu - migrarea spre distal a protezei, cu verde - distributia radiara a fortelor la nivelul femurului. [20]
Centru - Fig. Nr.1. - Tipuri de centralizatoare: A. cu aripioare, B. fara aripioare.
Dreapta - Fig. Nr. 1. - Migrarea protezei la nivelul centralizatorului[22]
Proteza DLS.
Este o proteza din aliaj de titan, aluminiu si vanadiu (Ti6Al4V acoperita cu hidroxiapatita pe cea mai mare parte a lungimii sale, pentru a ajuta la fixarea ulterioara a protezei prin formarea de os la acest nivel.
Proteza prezinta o zona proximala rotunjita pentru o mai buna concordanta cu marele trohanter, un guler localizat medial pentru a marca nivelul penetrarii protezei in canalul femural, doua orificii localizate proximal in partea laterala a protezei pentru ancorare, un model asemanator solzilor de peste localizat anterior, posterior si medial pentru a ajuta osteointegrarea, un manson de hidroxiapatita ce se intinde pe doua treimi superioare ale protezei, treimea distala este neteda si lucioasa si este prevazuta cu doua orificii prin care se vor introduce suruburile de zavorare.
Privind din lateral proteza se poate observa forma anatomica a acesteia, proteza avand o dubla curbura pentru a se integra cat mai bine in canalul femural.
Suruburile de zavorare ce pot fi utilizate pot fi: cu fixare in corticala laterala, cu fixare in corticala mediala, cu fixare in ambele corticale. Dimensiunile suruburilor sunt intre 25 si 45 mm inclusiv, in incrementi de 5 mm.
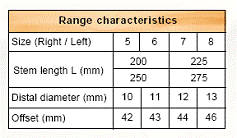
Fig. Nr. 1.6. - Dimensiunile disponibile pentru protezele tip DLS[23]
![]()

Stanga - Fig. Nr. 1.7 - Aspect lateral al protezei tip DLS.[24]
Dreapta - Fig. Nr. 1.8 - Cadrul de ghidare pentru introducerea suruburilor de zavorare.[25]

Fig. Nr. 1.9. - Planificare preoperatorie - L - Lungimea protezei; Z - Zona de siguranta; F - Lungimea aripii protezei; C - Dimensiunea canalului femural la nivelul istmului; S - Dimensiunea protezei; D - Fosa digitala; SL1, SL2 - Suruburile de zavorare; OD - Diametrul cortical extern.
Planificarea preoperatorie este esentiala pentru ca interventia sa aiba un rezultat favorabil. Lungimea protezei se stabileste intraoperator, dar pentru o desfasurare optima a interventiei, trebuie sa fie disponibile toate lungimile si diametrele existente. Lungimea protezei (L) va fi astfel aleasa incat sa ramana o zona de corticala sanatoasa (Z) in lungime de minim 4 cm. Lungimea aripii protezei (F) se calculeaza de asemenea preoperator, ca si diametrul canalului femural (C) la nivelul istmului, iar pe baza dimensiunii canalului femural, tinand cont de necesitatea de a lasa 2 mm spatiu, se calculeaza dimensiunea protezei (S). Umarul protezei se va plasa la nivelul fosei digitale (D). SL1 si SL2 reprezinta suruburile de zavorare, ale caror lungimi se vor calcula in functie de diametrul cortical extern (OD).
Proteza modulara.
Acest tip de proteza a fost descris in partea generala, in cadrul tratamentului decimentarii aseptice.
2. Metode.
Pentru evaluarea pacientilor atat preoperator cat si a evolutiei lor postoperatorii am utilizat scorul Harris ca metoda de evaluare a beneficiului obtinut in urma tratamentului.
In cazul pacientilor care nu au fost disponibili examinarii directe (31 de pacienti) s-a procedat la utilizarea datelor din foile de observatie, si anume: motivele internarii, antecedentele personale patologice, examenul clinic local, epicriza, protocolul operator; ca si foile de prezentare intocmite in momentul controalelor postoperatorii.
In urma analizei foilor de observatie s-a completat un chestionar Harris atat preoperator, cat si la verificarea postoperatorie disponibila, scorurile obtinute fiind apoi prelucrate statistic si comparate.
2.1. Chestionarul Harris.
Un model al acestui chestionar a fost adaptat pentru utilizarea in evaluarea pacientilor acestei lucrari, acesta reprezentand anexa C a lucrarii.
Acest chestionar este un standard al evaluarii functionalitatii soldului si a confortului pacientului, cele doua fiind strans legate una de cealalta. Chestionarul a fost dezvoltat de Dr. William HARRIS, ortoped din statul Massachusetts, SUA, ca metoda de evaluare a evolutiei postoperatorii a pacientilor protezati la nivelul soldului. Scorul maxim posibil este de 100 de puncte, fiecarei intrebari fiindu-i alocata o pondere mai mare sau mai mica in functie de importanta sa.
Chestionarul este impartit in trei sectiuni. Prima se refera la functionalitatea soldului perceputa de pacient si la afectarea capacitatii pacientului de a functiona secundar afectarii acestei articulatii. Elementele componente ale acestei sectiuni sunt: durerea, folosirea suporturilor pentru mers, distanta pe care pacientul o poate parcurge, mersul schiopatat, capacitatea de utilizare a scarilor, capacitatea de a sta confortabil pe scaun. A doua sectiune se refera la pozitia fixata pe diferite axe a membrului pelvin afectat, iar a treia sectiune cuprinde evaluarea clinica a flexiei, abductiei, adductiei si rotatiei externe la nivelul soldului afectat.
Sectiunea intai.
Durerea. In cazul acestei subsectiuni punctajul se acorda astfel: lipsa durerii - 44 puncte, durere usoara - 40 puncte, durere moderata - 30 puncte, durere severa - 20 puncte, durere extrema - 10 puncte, durere de repaus sau pacient imobilizat in pat datorita durerii - 0 puncte.
Folosirea suportului la mers: absent - 11 puncte; baston pentru plimbari lungi - 7 puncte; baston in majoritatea timpului - 5 puncte; o carja - 3 puncte; doua bastoane - 2 puncte; doua carje - 0 puncte.
Distanta pe care pacientul o poate parcurge: nelimitata - 11 puncte; 1200 m sau 30 minute mers continuu - 8 puncte; 600 m sau 15 minute - 5 puncte; mers posibil doar in casa - 2 puncte; pacient imobilizat in pat sau fotoliu rulant - 0 puncte.
Mers schiopatat: absent - 11 puncte; usor - 8 puncte; moderat - 5 puncte; sever sau mers imposibil - 0 puncte.
Posibilitatea incaltarii: usor - 4 puncte; dificil - 2 puncte; imposibil - 0 puncte.
Posibilitatea folosirii transportului in comun: posibil - 1 punct; imposibil - 0 puncte.
Posibilitatea urcarii sau coborarii treptelor: normal, fara ajutorul balustradei - 4 puncte; normal, cu ajutorul balustradei - 2 puncte; dificil - 1 punct; imposibil - 0 puncte.
Pozitia sezanda a pacientului: confortabila 60 minute pe un scaun normal ca inaltime - 5 puncte; confortabila 30 minute pe un scaun inalt - 3 puncte; imposibilitatea de a sta pe un scaun - 0 puncte.
Sectiunea a doua.
In cazul acestei sectiuni se vor acorda 4 puncte daca raspunsul este "da" la fiecare din cele patru afirmatii, altfel nu se va acorda nici un punct.
Sectiunea a treia.
Cuprinde evaluarea gradelor maxime de mobilitate in cazul a patru miscari efectuate in cadrul articulatiei soldului: flexia, abductia, adductia si rotatia externa.
Flexia se evalueaza conform urmatorului tabel:
|
1. absenta |
9. 55s - 65s | ||
|
2. 0s - 8s |
10. 65s - 70s | ||
|
3. 8s - 16s |
11. 70s - 75s | ||
|
16s - 24s |
12. 75s - 80s | ||
|
24s - 32s |
13. 80s - 90s | ||
|
6. 32s - 40s |
1 90s - 100s | ||
|
7. 40s - 45s |
1100s- 110s | ||
|
8. 45s - 55s |
Tabelul 2.1 - Evaluarea flexiei.
Abductia maxima se cuantifica astfel: absenta - 0 puncte; 0 - 5 grade - 0,2 puncte; 5 - 10 grade - 0,4 puncte; 10 - 15 grade - 0,6 puncte; 15 - 20 grade - 0,675 puncte.
Adductia maxima se scorifica in modul urmator: absenta - 0 puncte; 0 - 5 grade - 0,05 puncte; 5 - 10 grade - 0,1 puncte; 10 - 15 grade - 0,15 puncte.
Rotatia externa este evaluata astfel: absenta - 0 puncte; 0 - 5 grade - 0,1 puncte; 5 - 10 grade - 0,2 puncte; 10 - 15 grade - 0,3 puncte.
Scorul final obtinut se va incadra in una din urmatoarele categorii:
- functionalitate foarte buna a soldului evaluat - 90 - 100 puncte;
- functionalitate buna - 80 - 89 puncte;
- functionalitate medie - 70 - 79 puncte;
- functionalitate redusa - 69 - 69 puncte;
- functionalitate foarte redusa - sub 60 puncte.
Scorul obtinut la controlul postoperator se va incadra intr-una din urmatoarele categorii:
- rezultat slab - sub 70 puncte;
- rezultat mediu - intre 70 si 79 puncte;
- rezultat bun - intre 80 si 89 puncte;
- rezultat excelent - intre 90 si 100 puncte.
Un rezultat bun este considerat si urmatorul: o crestere cu mai mult de 20 de puncte a scorului + proteza stabila din punct de vedere radiologic + absenta oricarei reconstructii a femurului.
2.2. Prelucrarea statistica a datelor obtinute.
In aceasta lucrare au fost inclusi 35 pacienti, ce au suferit interventii de revizie a componentei femurale, in total efectuandu-se 38 de revizii. Din cei 35 de pacienti 13 au fost de sex feminin si 22 de sex masculin. Din figura nr. 2.2.1 reiese faptul ca 23 de interventii au fost realizate pentru revizia protezei soldului drept si 15 pentru revizia componentei femurale a soldului stang, existand o predominenta a interventiilor la nivelul soldului drept (12) in cazul sexului feminin
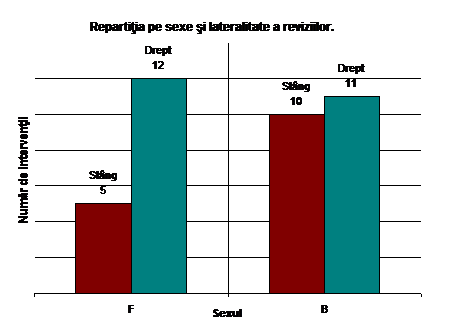
Fig. Nr. 2.2.1. - Repartitia pe sexe si lateralitate a interventiilor de revizie.
Cu privire la varsta pacientilor atat in cazul interventiei primare pentru artroplastie cat si referitor la interventia de revizie a componentei femurale putem efectua urmatoarele afirmatii, sintetizate si in tabelul 2.2.1:
- Media de varsta a pacientilor la momentul reviziei a fost de 65,22 ani, cu un minim de 40 ani, un maxim de 80 ani si o mediana de 67 ani.
- Pacientii de sex masculin la momentul interventiei primare au avut o medie a varstei de 52,85 ani, varstele maxima si minima au fost de 70, respectiv 26 ani, mediana varstei fiind de 57 ani.
- Pacientii de sex masculin la momentul reviziei au avut o medie de varsta de 62,71 ani, varsta maxima a fost de 80 ani, cea minima de 40 ani, iar mediana a avut valoarea de 64 ani.
- Pacientii de sex feminin, la momentul interventiei primare au avut o medie de varsta de 58,46 ani, un maxim de 70 ani si un minim de 48 ani, mediana fiind de 57 ani.
- La momentul reviziei pacientele au prezentat o medie de varsta de 67,73 ani, cu varsta maxima 78 ani, cea minima 54 ani, iar mediana a avut valoarea de 67 ani.
|
Revizie |
Artroplastie primara |
|||||||
|
Media varstei |
Maxim |
Minim |
Mediana |
Media varstei |
Maxim |
Minim |
Mediana |
|
|
Barbati | ||||||||
|
Femei | ||||||||
Tabelul Nr.2.2.1 - Media, mediana, varstele maxima si minima repartizate in functie de sex si momentul interventiei.
Analizand intervalul de timp scurs intre momentul interventiei primare si cel al reviziei componentei femurale am putut deduce intervalul de supravietuire al protezei, care prezinta urmatoarele caracteristici analizate in functie de sex (Tabelul 2.2.2):
in cazul pacientilor de sex masculin se constata o medie de supravietuire de 9,85 ani (mediana 10 ani, maxim 23 ani, minim 1 an);
in cazul pacientilor de sex feminin se constata o medie de supravietuire de 9,26 ani (mediana 11 ani, maxim 16 ani, minim 1 an).
|
Sexul |
Supravietuirea protezei primare (ani) |
|||
|
Medie |
Maxima |
Minima |
Mediana |
|
|
M | ||||
|
F | ||||
Tabel Nr. 2.2.2 - Durata de supravietuire a protezei.
In cadrul procesului de strangere a datelor in vederea includerii pacientilor in prezenta lucrare am putut analiza foile de observatie si investigatiile imagistice efectuate in vederea diagnosticarii patologiei si verificarii succesului terapeutic. Cu aceasta ocazie am putut observa zonele in care decimentarea s-a produs si s-a luat decizia construirii unui tabel de frecvente in vederea compararii pattern-ului de decimentare constatat la pacientii inclusi in prezenta lucrare cu rezultatele din literatura.
Avand in vedere faptul ca radiografia in incidenta postero-anterioara a fost realizata in cazul tuturor pacientilor, am decis ca zonele Gruen de decimentare analizate sa fie 1-7. In Tabelul nr. 2.2.3 sunt prezentate zonele Gruen de decimentare 1-7 si frecventa lor in cadrul lotului de studiu.
|
Zona Gruen de decimentare |
|||||||
|
Numar de radiografii in care s-a observat decimentarea | |||||||
Tabelul Nr. 2.2.3. - Frecventa decimentarii in zonele Gruen 1-7.
Spre deosebire de datele din literatura, care indica mai ales linii de decimentare la nivelul zonelor Gruen 1 si 7, in cazul pacientilor inclusi in actuala lucrare se constata atat decimentari in zonele 1 si 7 dar si in zonele 2, 3, 5 si 6 cu o frecventa mai mare decat cea intalnita in datele disponibile.
Decimentarile din zonele 1 si 7 au fost intalnite cel mai frecvent in analiza radiografiilor, fiind observate in 72%, respectiv 78% din cazuri. In cate 44% din cazuri au fost observate linii radiotransparente in zonele 2, respectiv 5, iar pe radiografiile a 53% dintre pacienti a fost observata o linie de decimentare in zona Gruen 6.
Aceste observatii nu se coreleaza [27] cu datele intalnite care relateaza decimentari in zonele Gruen 2-6 in aproximativ 1% din cazuri.
Avand in vedere aceasta diferenta observata, care, datorita dimensiunii reduse a lotului de studiu, nu are valoare statistica, am procedat la cautarea unei explicatii a acestui fenomen. Am calculat media scorului Harris preoperator pentru pacientii inclusi in studiu, aceasta fiind de 38,72 puncte, si am comparat aceasta medie cu media scorului Harris preoperator raportata in SUA [28], care a fost de 47 de puncte. Diferenta de aproape 9 puncte ar putea sugera faptul ca prezentarea tardiva la chirurgul ortoped este motivul degradarii atat de severe a ansamblului, incat sa justifice modificarile radiologice atipice observate in cadrul lotului de studiu.

Fig. Nr. 2.2.2. - Zonele Gruen de decimentare si frecventa cu care s-a realizat decimentarea in fiecare zona.
Calea de abord utilizata in vederea realizarii interventiei de revizie a fost predominant cea laterala (37 de cazuri) spre deosebire de calea postero-laterala, care s-a utilizat intr-un singur caz.
Materialul de protezare.
S-au folosit trei tipuri de proteza de revizie: Exeter (8 cazuri); Modular (9 cazuri); DLS (21 cazuri); acest lucru fiind evidentiat in Fig. nr. 2.2.3.

Fig. Nr. 2.2.3. - Repartitia tipurilor de proteza utilizate in cadrul interventiei de revizie.
Nu a existat o indicatie speciala pentru folosirea unui anume tip de proteza, alta decat existenta protezei in stocul de materiale al spitalului la momentul respectiv a unei proteze de lungime corespunzatoare depasirii defectului.
S-au utilizat toate dimensiunile disponibile pentru protezele DLS fabricate de Stryker Corp.(Fig. Nr. 1.6), asa cum reiese din figura nr. 2.2.
 Fig. Nr. 2.2. -
Repartitia numarului de proteze tip DLS raportat la subtipul protetic
si lungimea cozii.
Fig. Nr. 2.2. -
Repartitia numarului de proteze tip DLS raportat la subtipul protetic
si lungimea cozii.
 Fig. Nr. 2.2. - Repartitia numarului
de proteze DLS utilizate in functie de lungimea cozii.
Fig. Nr. 2.2. - Repartitia numarului
de proteze DLS utilizate in functie de lungimea cozii.
Din figura nr. 2.2. reiese utilizarea predominanta a protezelor cu coada lunga (15 proteze) in defavoarea celor cu coada mai scurta (6 proteze). Acest fapt constatat, corelat cu media scorului Harris la venire pentru pacientii la care s-a implantat acest tip de proteza (Media Scor Harris DLS = 37,69 puncte) indica existenta unui capital osos insuficient protezarii cu fixare in partea proximala a femurului.
Protezele tip Exeter au fost utilizate in 8 cazuri. Lungimea protezelor utilizate a fost de 150 mm, ceea ce face din proteza Exeter cel mai scurt tip protetic utilizat in revizie in cadrul lucrarii actuale, fiind cu 50 mm mai scurt decat proteza DLS cu cele mai mici dimensiuni (DLS Nr. 5, lungime 200 mm). Acest fapt, impreuna cu media ridicata de supravietuire a protezei primare, de 11,75 ani (media globala de supravietuire fiind de 9,78 ani) ne indica existenta unui capital osos suficient pentru a sustine noua proteza.
Acesti pacienti ar trebui investigati mai amanuntit in vederea distingerii caracteristicilor speciale ale activitatilor cotidiene si ale stilului propriu de viata, pentru a putea observa diferente notabile care sa permita o speranta de viata superioara a altor tipuri protetice.
Proteza tip Modular.
Acest tip protetic este compus din doua elemente femurale:
componenta proximala cu lungimi cuprinse in intervalul 65 mm - 105 mm, in incrementi de 10 mm;
componenta distala cu lungime de 140 mm sau 200 mm.
Distributia celor doua componente in functie de lungime se poate observa in figura nr. 2.2.6
 Fig. Nr. 2.2.6. - Repartitia
componentelor proximala si distala in functie de dimensiuni
si numarul de unitati folosite
Fig. Nr. 2.2.6. - Repartitia
componentelor proximala si distala in functie de dimensiuni
si numarul de unitati folosite
Ca si in cazul protezei tip DLS se constata faptul ca s-au folosit preponderent componente de lungimi mari, reflectand necesarul de sustinere osoasa de buna calitate, care se obtine numai pe baza capitalului osos localizat distal la nivelul femurului.
Scorul Harris.
Media globala a scorului Harris a fost de 38,72 puncte, (CI 95% = (34,36; 43,08)). Am considerat utila defalcarea acestei medii in functie de proteza ce a fost utilizata pentru revizie in vederea realizarii unei comparatii mai facile a evolutiei scorului in postoperator.
Valorile mediilor scorurilor pentru fiecare tip protetic sunt descrise in tabelul nr. 2.2.
Analizand aceste date constatam cresteri semnificative ale mediilor scorurilor postoperatorii fata de media globala a scorului preoperator, cu aproximativ 42 de puncte. Aceasta crestere nu este semnificativa statistic datorita numarului restrans de pacienti inclusi in studiu, ca atare nu putem generaliza la intreaga populatie de pacienti ce au suferit revizia protezei pentru decimentarea aseptica a componentei femurale, rezultatele statistice obtinute fiind valabile strict pentru lotul studiat.
|
Evaluare |
Deviatia standard |
Media |
Intervalul de incredere (95%) |
Limitele intervalului de incredere |
||
|
Minim |
Maxim |
|||||
|
Preoperator |
Global | |||||
|
DLS | ||||||
|
Exeter | ||||||
|
Modular | ||||||
|
Postoperator |
Global | |||||
|
DLS | ||||||
|
Exeter | ||||||
|
Modular |
|
|||||
|
Variatia scorului postoperator |
Global | |||||
|
DLS | ||||||
|
Exeter | ||||||
|
Modular | ||||||
Tabelul Nr. 2.2. - Valorile preoperatorii, postoperatorii si in cadrul variatiei postoperatorie a scorului ale deviatiei standard, mediei si ale intervalului de incredere.
In figura nr. 2.2.7 se observa diferenta dintre media globala a scorului preoperator si aceeasi medie globala dar a scorului postoperator, impreuna cu intervalul de incredere 95%.

Fig. Nr. 2.2.7. - Comparatie intre media scorului global preoperator si postoperator (in chenar) impreuna cu intervalele de incredere 95%
Din aceasta figura observam diferenta neta intre mediile scorurilor preoperator si postoperator, fiind evidenta imbunatatirea globala a situatiei pacientului.
Luand in considerare imbunatatirea globala costatata, am considerat utila compararea situatiei preoperatorii globale cu media postoperatorie a scorului in functie de tipul protetic utilizat in revizie. Aceasta comparatie este exemplificata in figura nr. 2.2.8.
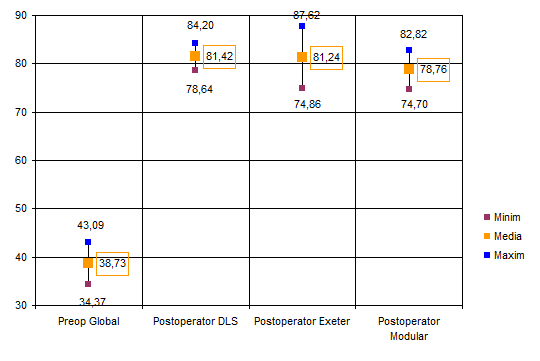
Fig. Nr. 2.2.8. - Comparatie intre media scorului global preoperator si mediile scorului postoperator (in chenar) in functie de proteza utilizata, impreuna cu intervalele de incredere 95%.
Pe baza informatiilor oferite de catre figura Nr. 2.2.8 putem afirma faptul ca toate protezele au imbunatatit semnificativ scorul postoperator si deci, si situatia pacientilor recipienti.
In continuare am considerat utila evaluarea scorurilor pacientilor in functie de intervalul de timp in care s-au efectuat reviziile componentelor femurale deoarece in ultima perioada s-au produs imbunatatiri ale tehnicilor operatorii. In acest sens am divizat perioada in care s-au efectuat reviziile in doua intervale, si anume anii 2003 - 2005 si 2006 - 2009. Din figura nr. 2.2.9.
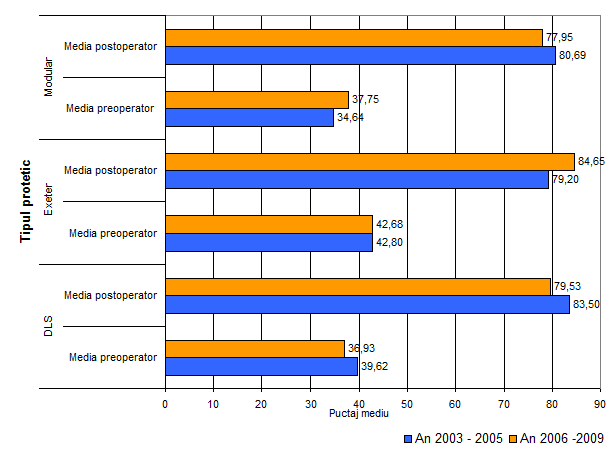 Fig.
Nr. 2.2.9. - Comparatie intre media scorului Harris in preoperator si
in postoperator in functie de tipul protetic utilizat.
Fig.
Nr. 2.2.9. - Comparatie intre media scorului Harris in preoperator si
in postoperator in functie de tipul protetic utilizat.
Din aceasta figura deducem:
- in cazul protezei Exeter s-a constatat o medie a scorului Harris postoperator in perioada 2006 - 2009 cu aproximativ 5 puncte mai mare fata de perioada 2003 - 2005;
- in cazul protezelor DLS si Modular s-a observat o medie a scorului mai mare in perioada 2003 - 2005 spre deosebire de perioada 2006 - 2009.
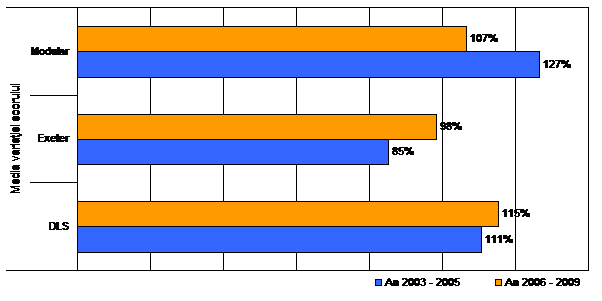
Fig. Nr. 2.2.10. - Comparatie intre variatiile scorului postoperator , exprimate in procente fata de scorul preoperator, in functie de tipul protetic si intervalul de timp in care a fost implantat.
In figura 2.2.10 observam ca doar in cazul protezei Exeter se constata imbunatatiri procentuale mai reduse de 100% (85% in perioada 2003 - 2005 si 98% in perioada 2006 - 2009). In perioada 2006 - 2009 se constata imbunatatirea variatiei scorului postoperator in cazul protezelor Exeter si DLS, fata de intervalul 2003 - 2005 ( cu 13% pentru Exeter si cu 4% pentru DLS) si o scadere a diferentei de scor in cazul protezei tip Modular (cu 20%). Avand in vedere figura 2.2.10 putem deduce faptul ca protezele tip Modular si cele tip DLS ofera cele mai mari imbunatatiri ale scorului postoperator. Aceasta situatie se poate schimba in perioada urmatoare avand in vedere tendinta de descrestere a variatiei scorului in cazul protezelor tip Modular si cresterea acesteia in cazul protezelor Exeter.
Trei din cele 38 de solduri investigate au prezentat ca indicatie operatorie fractura periprotetica, doua solduri fiind diagnosticate cu fractura Vancouver B3, iar unul cu fractura Vancouver B2. Fracturile Vancouver B3 au fost tratate in ambele cazuri prin extractia protezei si introducerea unei proteze tip DLS de 275 mm lungime impreuna cu solidarizarea ansamlului folosind cate o placa si 4 cabluri in fiecare caz. Fractura Vancouver B2 a fost tratata prin extractia protezei si inlocuirea acesteia cu o proteza tip Modular.
Rezultate obtinute

Fig. Nr. 2.2.11. - Comparatie intre situatia preoperatorie si evolutia postoperatorie a pacientilor.
Din figura 2.2.11 deducem faptul ca toti pacientii au prezentat o functionalitate preoperatorie foarte redusa si ca evolutia a fost favorabila in toate cazurile, majoritatea pacientilor (31) obtinand scoruri intre 70 si 89 puncte la evaluarea postoperatorie. Doua cazuri au inregistrat evolutii excelente, iar patru cazuri au prezentat un scor slab in postoperator.
Datorita profilului atipic de decimentare observat in cadrul lotului de pacienti am incercat compararea rezultatelor postoperatorii obtinute de pacientii cu decimentare observata in doua zone cu pacientii in cazul carora s-a observat decimentare in peste 2 zone, rezultatele impartindu-se in functie de proteza utilizata in cadrul reviziei.

Fig. Nr. 2.2.12. - Comparatie intre cresterile scorului Harris in postoperator in functie de clasa de decimentare si de tipul protetic utilizat.
Din figura nr. 2.2.12 concluzionam ca media globala a scorului in cazul clasei A de decimentare ( ≤ 2 zone) este superioara cu aproximativ 5 puncte celei inregistrate in clasa B de decimentare. De asemenea constatam augmentari ale scorului Harris in cazul clasei A de decimentare pentru tipurile de proteza DLS si modular cu aproximativ 10 puncte fata de valorile inregistrate in clasa B de decimentare.
Costuri
Spitalizarea pacientilor inclusi in prezenta lucrare a totalizat 778 zile, fiecare pacient ramanand internat aproximativ 19 zile in vederea efectuarii interventiei primare. In cazul a 4 pacienti s-au inregistrat complicatii care au necesitat un total de 90 de zile de spitalizare, rezultand o medie de 22,5 zile pentru fiecare pacient.
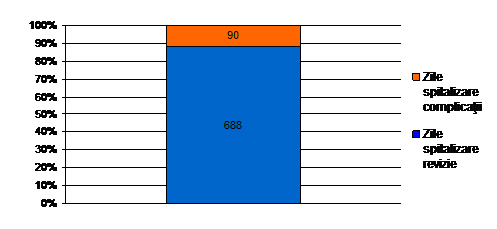
Fig. Nr. 2.2.13. - Comparatie intre numarul zilelor de spitalizare necesare reviziei si al celor necesare tratarii complicatiilor
Din figura 2.2.13 deducem faptul ca aproximativ 12% din numarul zilelor de spitalizare au fost alocate tratarii complicatiilor care au aparut in cazul a 4 interventii. Analizand foile de observatie ale acestor pacienti am descoperit ca durata de viata a protezei primare a fost extrem de redusa (1 an) in doua cazuri, ceea ce ar putea sugera un factor constitutional al pacientului care ar impiedica buna fixare a ansamblului. Celelalte doua cazuri au prezentat luxatia protezei secundar nerespectarii indicatiilor postoperatorii de a nu mobiliza membrul pelvin in abductie.
Am considerat de utilitate calcularea costului spitalizarii pacientilor, cost care include strict cazarea si hrana oferite. Costul unei zile de spitalizare pe Sectia de Ortopedie si Traumatologie a SUUB Bucuresti este de 175 Ron.[29] Costul total calculat a fost de 136.050 Ron, iar costul total al zilelor de spitalizare aferente tratarii complicatiilor a fost de 1750 Ron.
Aceste cifre ne indica importanta depistarii pacientilor care ar putea prezenta complicatii postoperator astfel incat sa putem lua atitudine pentru prevenirea complicatiilor si reducerea timpului de spitalizare si a suferintei pacientului.
Capitolul VI
Concluzii si discutii
Concluzii.
In cadrul acestei lucrari am incercat o evaluare a metodelor de terapie a decimentarilor aseptice ale componentei femurale post artroplastie totala de sold, avand in vedere trei tipuri protetice (DLS, Exeter, Modular).
Datorita numarului redus de pacienti, datele obtinute nu sunt reprezentative din punct de vedere statistic, astfel incat nu sunt valabile decat in cadrul lotului de pacienti aflat in discutie.
Pacientii au prezentat o medie a varstei de 65,22 ani (62,71 ani pentru pacientii de sex masculin, 67,73 ani pentru paciente).
Media de supravietuire a protezei primare a fost de:
- 9,85 ani pentru barbati (maxim 23 ani, minim un an, mediana 10 ani);
- 9,26 ani pentru femei (maxim 16 ani, minim un an, mediana 11 ani).
In cadrul lotului de studiu constatam o reducere a duratei de viata a protezei cimentate implantata primar cu aproximativ 2 ani fata de rezultatul altor studii.[30]
In cazul pacientilor studiati s-a constatat o uzura excesiva a interfetei ciment - os, manifestata prin aparitia liniilor radiotransparente cu grosime mai mare de 2 mm in zone necaracteristice decimentarii relatate in alte studii, si anume in zonele Gruen 2 - 6. In cate 44% din cazuri au fost observate linii radiotransparente in zonele 2, respectiv 5, iar pe radiografiile a 53% dintre pacienti a fost observata o linie de decimentare in zona Gruen 6.
Scorul Harris evaluat preoperator a avut o medie de 38,72 puncte, cu aproape 9 puncte mai putin decat media raportata de Oetgen si Huo in SUA in 2008.[31]
Au fost implantate toate tipurile de proteze tip DLS disponibile, predominant cu coada lunga ( peste 225 mm lungime), acestea implantandu-se in 21 de interventii. Proteze lungi au fost folosite si in cazul tipului protetic Modular, care a fost implantata in 9 interventii de revizie. Proteza tip Exeter a fost folosita in 8 situatii, doar la pacientii care au prezentat un capital osos suficient pentru a permite sustinerea ansamlului proteza - ciment. Pacientii care au primit proteza Exeter au prezentat o medie a supravietuirii protezei primare de 11,75 ani, cea mai ridicata medie de supravietuire din intregul lot, ceea ce indica o buna tolerabilitate a protezei de catre acesti pacienti, din motive insuficient elucidate.
Media globala a scorului Harris evaluat postoperator a fost de 80,75 puncte, rezultand o crestere de aproximativ 42 de puncte in comparatie cu scorul evaluat in preoperator. Nici un tip protetic nu s-a detasat ca lider al scorului postoperator, cele trei proteze aflandu-se extrem de aproape una de cealalta.
Avand in vedere modalitatea atipica de decimentare inregistrata in cadrul lotului studiat am realizat compararea cresterilor postoperatorii ale scorului in functie de clasele de decimentare, obtinand rezultate superioare cu aproximativ 10 puncte pentru protezele tip DLS si Modular, in cadrul clasei A de decimentare (≤2 zone).
Datorita intervalului de timp lung in care am ales pacientii, am considerat utila divizarea in doua perioade a acestuia, si anume 2003 - 2005 si 2006 - 2009, in vederea compararii evolutiei tratamentului protetic.
Am constatat o augmentare a cresterii scorului, cu 4% pentru DLS si cu 13% pentru Exeter, si o diminuare a scorului cu 20% pentru proteza tip Modular in perioada 2006 - 2009.
Toate cele trei proteze au realizat dublarea scorului preoperator la pacientii la care au fost implantate, in perioada 2006 - 2009, realizand o neta imbunatatire a confortului pacientului.
Discutii.
Avand in vedere faptul ca numarul pacientilor inclusi in actuala lucrare este redus, datele obtinute nu comporta semnificatie statistica, astfel incat, pentru evaluare corecta a situatiei postoperatorii sunt necesare:
- un studiu prospectiv, randomizat, cu un numar mare de pacienti (peste 300);
- aplicarea chestionarului Harris, sau a oricarei alte unelte de evaluare, dovedita anterior a fi eficienta, imediat ce pacientul a fost internat, la externare si cu ocazia fiecarui control efectuat;
- efectuarea controalelor regulate la intervale de :
3 luni in primul an;
6 luni in al doilea an;
anual dupa primii doi ani de la interventie;
oricand in aceste intervale daca pacientul solicita acest lucru.
- evaluarea pacientului postoperator in cadrul controalelor sa fie facuta de catre un chirurg ortoped care nu a facut parte din echipa operatorie in vederea reducerii bias-ului.
ANEXE
ANEXA A
PREZENTARE IMAGISTICA
A.1.
Pacienta in varsta de 75 de ani la momentul interventiei (206.2003). In 1990 s-a realizat interventia primara de artroplastie totala de sold cu ciment la nivelul soldului drept.
La data de 26.06.2003 se realizeaza interventia de revizie a protezei datorita durerii, impotentei functionale relative si a mersului schiopatat relatate de catre pacienta.
Proteza de revizie utilizata a fost de tip Exeter: componenta acetabulara tip "Low Profile" cu dimensiunile 48 mm diametru extern si 28 mm diametru intern; componenta femurala: cap 28 mm, col offset -3; 2,5, de diametru 14 mm.
Datorita capitalului osos redus s-a practicat procedura impactarii de grefe morselate la nivelul canalului femural alaturi de plombarea canalului femural. S-a practicat rezectia varfului masivului trohanterian si grefarea pe fata mediala a femurului in partea imediat inferioara colului protezei cu ajutorul unui cerclaj in "X" pentru a oferi un grad sporit de suport protezei de revizie. S-a practicat reconstructia sprancenei acetabulare in partea sa postero-superioara cu plan fix cu suruburi datorita osteolizei pronuntate observate la acest nivel.

Stanga - Imaginea nr. A.1.1 - Aspectul preoperator al bazinului in incidenta postero-anterioara. Dreapta - Imaginea nr. A.1.2 - Aspectul preoperator al soldului drept, vedere laterala a protezei.

Imaginea nr. A.1.3 - Aspectul postoperator al soldului drept.
A.2.
Pacient in varsta de 46 de ani la momentul interventiei (10.07.2007).
Artroplastia totala primara s-a realizat in 1987 la nivelul soldului drept si in 1990 la nivelul soldului stang.
S-a realizat revizia protezei soldului drept datorita decimentarii aseptice a componentei femurale manifestata clinic prin impotenta functionala partiala si durere la incarcarea articulatiei.
Abordul utilizat a fost lateral.
S-a utilizat o proteza Exeter (cap 28 mm, col offset -3, tija 37,5 mm O/S nr. 4, doua centralizatoare).

Stanga - Imaginea nr. A.2.1 - Aspectul preoperator al bazinului in incidenta postero-anterioara. Dreapta - Imaginea nr. A.2.2 - Aspectul preoperator al soldului stang , vedere laterala a protezei.

Stanga - Imaginea nr. A.2.3 - Aspectul postoperator al soldului stang in incidenta postero-anterioara. Dreapta - Imaginea nr. A.2.4 Aspectul bazinului la 1 an postoperator.
A.3.
Pacient in varsta de 71 ani la momentul interventiei.
In 1997 (62 ani) s-a practicat interventia de artroplastie primara cu ciment.
Motivele reviziei de proteza au fost: durere la nivelul soldului drept, impotenta functionala la nivelul aceleiasi articulatii, decimentare aseptica la nivelul componentei femurale, obiectivata radiologic.
Proteza utilizata in revizie: cap 28 mm, col +4 mm; coada DLS nr. 7, 275 mm lungime, zavorata cu doua suruburi.
In data de 2.03.2007 pacientul se reinterneaza pentru luxatia protezei de revizie.

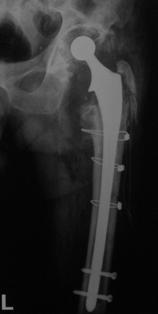
Stanga - Imaginea nr. A.3.1 - Aspectul preoperator al soldului stang in incidenta postero-anterioara. Dreapta - Imaginea nr. A.3.2 - Aspectul postoperator al soldului stang in incidenta postero-anterioara.
A. B.S.
Pacient in varsta de 56 ani la momentul interventiei (2006), la care proteza totala cimentata s-a introdus in urma cu 23 de ani (33 ani varsta pacientului).
Proteza de revizie: cupa 54/28 mm; cap 28 mm; col +8 mm; componenta femurala proximala cilindrica, necimentata 85 mm; componenta femurala distala, aspect curb, 18 mm diametru, 200 mm lungime.
Componenta femurala distala a fost zavorata cu o placa si trei suruburi, iar ansamblul a fost intarit cu 3 cabluri. Placa, in partea sa distala, a fost fixata la metafiza distala femurala prin doua suruburi.
Sus stanga - Imaginea nr. A.1 - Aspectul preoperator al soldului drept in
incidenta postero-anterioara. Sus mijloc - Imaginea nr. A.2 -
Aspectul preoperator al soldului drept, vedere laterala a
protezei. Sus dreapta - Imaginea
nr. A.3 - Aspectul postoperator al soldului drept in
incidenta postero-anterioara. Stanga - Imaginea nr. A.4 -
Aspectul partii inferioare a protezei de revizie.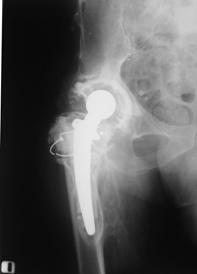
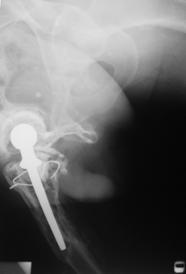
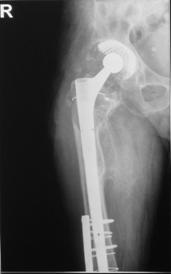
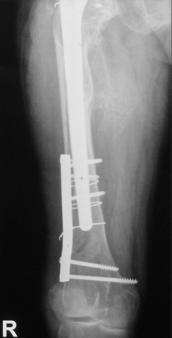

A.
Pacienta in varsta de 69 de ani la momentul interventiei (26.11.2004).
Pacienta a suferit interventie de artroplastie totala primara cimentata la nivelul soldului drept in 1993.
Motivele reviziei de proteza: durere severa, impotenta functionala relativa.
Abordul utilizat pentru interventie a fost cel lateral.
Proteza de revizie: cupa 50/28 mm, cimentata consolidata cu plasa; cap 28mm;col offset +4 mm; componenta femurala DLS nr. 7 lungime 225 mm.
Sus stanga - Imaginea nr. A.1 - Aspectul preoperator al soldului drept in
incidenta postero-anterioara. Sus dreapta - Imaginea nr. A.2
- Aspectul preoperator al soldului stang, vedere laterala a
protezei. Stanga - Imaginea nr. A.3 - Aspectul postoperator al soldului
drept in incidenta postero-anterioara.

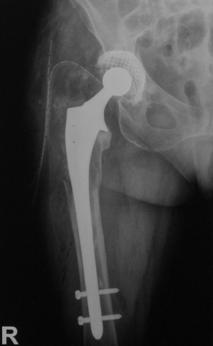

A.6. 21.06.2005
Pacient de 44 ani, protezat anterior bilateral cu proteza totala de sold cu ciment. Pacientul se interneaza pentru decimentare de componenta femurala stanga. In data de 21.06.2005 se intervine pentru realizarea reviziei componentei femurale stangi. Se practica un abord lateral. Proteza de revizie: cupa 54/28 mm; cap 28 mm; col offset -4 mm; coada DLS nr.5, lungime 250 mm; zavorare distala cu doua suruburi. Se practica rigidizarea ansamblului si profilaxia fracturii de corticala cu ajutorul a patru cabluri.

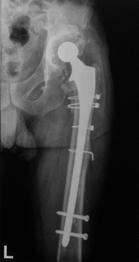
Stanga - Imaginea nr. A.6.1 - Aspectul postoperator al bazinului in incidenta postero-anterioara, dupa revizia soldului stang.. Dreapta - Imaginea nr. A.6.2- Aspectul postoperator al soldului stang in incidenta postero-anterioara.
In data de 28.06.2005 se practica revizia protezei soldului stang. Abord: lateral. Proteza utilizata: cupa 56/28 mm; cap 28 mm; col offset -4 mm; componenta femurala distala nr. 6, 250 mm lungime. Se realizeaza zavorarea distala cu doua suruburi si rigidizarea ansamblului cu 3 cabluri.
Pe radiografia de verificare se observa fractura corticalei laterale.
Imaginea nr. A.6.3-
Aspectul postoperator al soldului drept bazinului in
incidenta postero-anterioara. 
![]()
A.7.
Pacient in varsta de 57 ani la momentul interventiei (103.2007).
In 2002 (52 ani) pacientul a suferit artroplastia totala primara cimentata, la nivelul soldului stang, folosindu-se o proteza bipolara.
In 2005 (55 ani) se realizeaza revizia protezei, utilizandu-se o proteza hibrid, care s-a luxat la trei luni postoperator.
Motivele reviziei: durere; impotenta functionala; decimentarea protezei in partea distala a acesteia; osteoliza la nivelul corticalei laterale a diafizei.
Abord: lateral.
Proteza de revizie: cap 28 mm; componenta femurala proximala 75 mm, necimentata; componenta femurala distala necimentata 19 mm diametru, 200 mm lungime; zavorarea componentei femurale distale cu doua suruburi.
Ansamblul a fost rigidizat cu doua cabluri.
Pe radiografia postoperatorie se observa fractura corticalei laterale la 2 cm inferior de jonctiunea componentelor femurale, fragmentul fiind prins de catre cele doua cabluri.
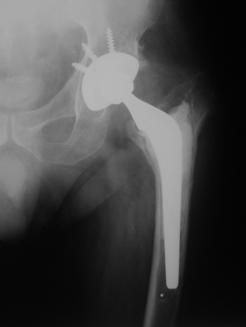

Stanga - Imaginea nr. A.7.1 - Aspectul preoperator al soldului stang in incidenta postero-anterioara.
Dreapta - Imaginea nr. A.7.2 - Aspectul postoperator al soldului stang in incidenta postero-anterioara.
A.8.
Pacient in varsta de 80 ani la momentul interventiei (21.11.2005). Pacientul a fost operat in 1995 (70 ani) pentru tratarea unei coxartroze de sold stang. Motivele reviziei: durere, impotenta functionala relativa, decimentare aseptica, osteoliza marcata la nivelul corticalei laterale. Abord: lateral. Proteza de revizie: cupa 60/28 mm; cap 28 mm; col offset -3 mm; coada Exeter cimentata.
Datorita absentei marcate a capitalului osos util reviziei, s-a practicat procedeul de morselare a grefelor osoase si solidarizarea ansamblului cu plasa si doua corzi.

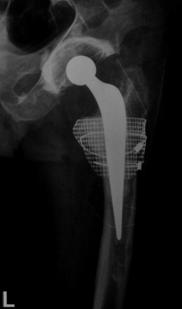
Stanga - Imaginea nr.A.8.1 - Aspectul preoperator al bazinului in incidenta postero-anterioara.
Dreapta - Imaginea nr. A.8.2 - Aspectul postoperator al soldului stang in incidenta postero-anterioara.
A.9.
Pacient in varsta de 74 de ani la momentul interventiei (12.12.2003). In 1990 (61 ani) s-a realizat protezarea soldului drept cu proteza totala cimentata. Motivele reviziei: durere, impotenta functionala relativa, decimentare distala, osteoliza proximala marcata. Abord: lateral. Proteza: cupa semiretentiva 54/28 mm, cap 28 mm, col standard, componenta femurala D.L.S nr. 7, lungime 225 mm.
Sus stanga - Imaginea nr. A.9.1 - Aspectul preoperator
al soldului drept in incidenta postero-anterioara. Sus
dreapta - Imaginea nr. A.9.2 - Aspectul preoperator al soldului
drept cu membrul inferior in
rotatie externa. Stanga - Imaginea nr. A.9.3 - Aspectul
postoperator al soldului drept.
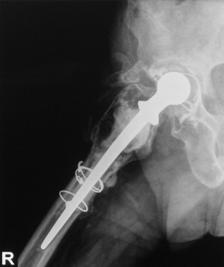
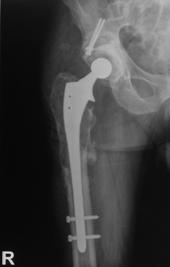

A.10.
Pacient in varsta de 79 ani la momentul interventiei (21.03.2005).
In urma cu 10 ani (1995) s-a realizat protezarea totala cu ciment la nivelul soldului drept.
Motivele reviziei: durere, impotenta functionala relativa, decimentare evidentiata radiologic
Abord: lateral.
Proteza: cupa 56/28 mm, cap 28 mm, col offset -4 mm, componenta femurala DLS nr. 8, 275 mm lungime, zavorare cu doua suruburi.
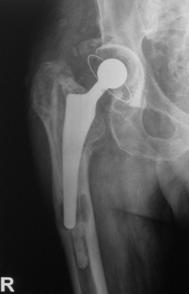
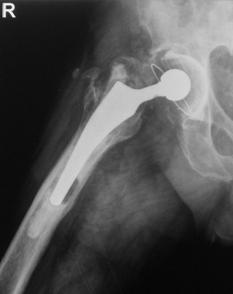
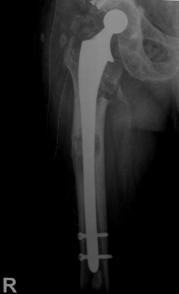
Stanga - Imaginea nr. A.10.1 - Aspectul preoperator al soldului drept in incidenta postero-anterioara. Mijloc - Imaginea nr. A.10.2 - Aspectul preoperator al soldului drept, cu articulatia in abductie. Dreapta - Imaginea nr. A.10.3- Aspectul postoperator al soldului drept in incidenta postero-anterioara.
A.11.
Pacienta in varsta de 75 de ani la momentul interventiei (23.06.2003).
In urma cu 12 ani (1991) s-a realizat interventia primara de artroplastie cu proteza totala cimentata.
Motivele reviziei: durere, impotenta functionala relativa, decimentare aseptica distala.
Abord: lateral
Proteza de revizie: cupa Exeter 52/28 mm; cap 28 mm; col offset -3 mm; tija Exeter + doua centralizatoare, 37,5 O/S nr. 2; dop 12 mm.
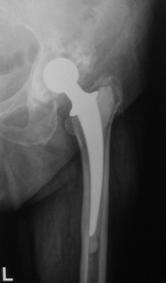
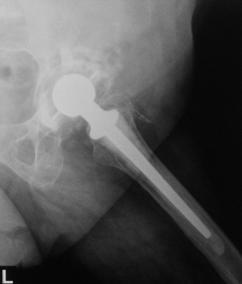
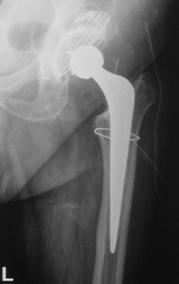
Stanga - Imaginea nr. A.11.1 - Aspectul preoperator al soldului stang in incidenta postero-anterioara. Mijloc - Imaginea nr. A.11.2 - Aspectul soldului stang, vedere laterala a protezei. Dreapta - Imaginea nr. A.11.3 - Aspectul postoperator al soldului stang.
A.12.
Pacienta in varsta de 54 de ani la momentul interventiei (07.07.2008). Interventia primara pentru artroplastie s-a realizat cu 10 luni anterior momentului interventiei pentru revizie la nivelul soldului stang. La 7 zile postoperator s-a produs o fractura periprotetica pentru care s-a practicat cerclaj in vederea fixarii componentelor osoase. In cadrul unei verificari efectuate la 90 de zile postoperator se constata inceperea degradarii montajului.
Motivele reviziei: durere; impotenta functionala totala; fractura cozii componentei femurale. Abord: posterolateral.
Proteza de revizie: cap 28 mm; col offset +12 mm; coada - 10mm diametru, 275 mm lungime; 1 surub de zavorare.
Datorita absentei capitalului osos suficient pentru realizarea in siguranta a reviziei protezei secundar fracturii corticalelor, s-a practicat aplicarea de grefe morselate, iar ansamblul a fost rigidizat cu plase si cabluri.
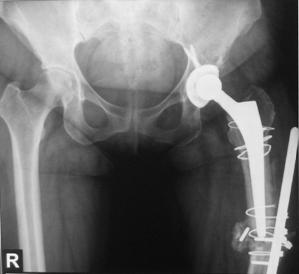

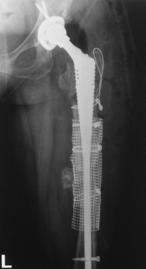
Stanga - Imaginea nr. A.12.1 - Radiografie de bazin in incidenta postero-anterioara unde se observa o fractura periprotetica Vancouver B2. Mijloc - Imaginea nr. A.12.2 - Radiografia soldului stang in incidenta posteroanterioara cu acelasi aspect. Dreapta - Imaginea nr. A.12.3 - Aspectul postrevizie al soldului stang.
Sus stanga - Imaginea nr. A.12.4 - Aspectul
soldului stang la 7 zile postoperator, se observa fractura cozii
protezei. Sus dreapra - Imaginea nr. A.12.5 - Aspectul protezei de revizie
in portiunea inferioara. Jos stanga - Imaginea nr. A.12.6 -
Aspectul protezei dupa a doua revizie in partea superioara. Jos
mijloc - Imaginea nr. A.12.7 - Aspectul protezei dupa a doua revizie
in partea inferioara


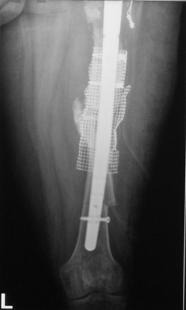

A.13.
Pacienta in varsta de 67 ani la momentul ambelor interventii (18.02005 si 11.10 2005).
In 1994 se realizeaza artroplastia bilaterala cu proteze totale cimentate. In 18.02005 se realizeaza revizia protezei soldului drept. Motivele reviziei: durere; impotenta functionala relativa; osteoliza marcata evidentiata radiologic. Abord: lateral. Proteza de revizie: cupa 54/28 mm; cap 28 mm; col standard; tija DLS nr.7, 275 mm lungime.
In data de 11.10.2005 se realizeaza revizia protezei soldului stang. Motivele reviziei: durere; impotenta functionala relativa; osteoliza marcata evidentiata radiologic. Proteza de revizie: cupa 56/28 mm; cap 28 mm; col offset +4; coada DLS nr. 6, 250 mm lungime.
S-a realizat mesaj medial si s-au introdus grefe morselate care s-au fixat cu plasa.


Stanga - Imaginea nr. A.13.1 - Aspectul bazinului inaintea reviziei soldului drept.
Dreapta - Imaginea nr. A.13.2 - Aspectul postoperator al soldului drept.
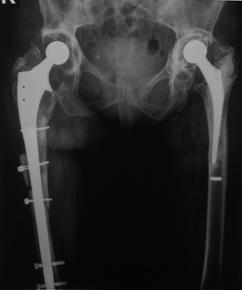
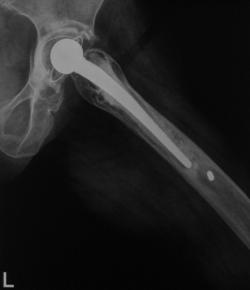
Stanga - Imaginea nr. A.13.3 - Aspectul bazinului inaintea reviziei soldului stang.
Dreapta - Imaginea nr. A.13.4 - Aspectul preoperator al soldului stang in incidenta volara
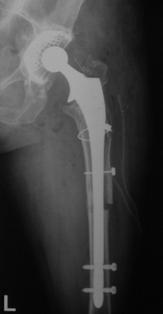
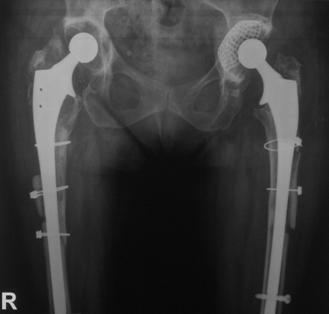
Stanga - Imaginea nr. A.13.5 - Aspectul soldului postoperator al soldului stang. Dreapta - Imaginea nr. A.13.6 - Aspectul postoperator al bazinului.
A.1
Pacienta in varsta de 66 ani la momentul interventiei (07.02.2005). In 1992 se intervine pentru realizarea artroplastiei primare cu ciment. Motivele reviziei: durere; impotenta functionala; osteoliza marcata la nivelul metafizei proximale si la nivelul cotilului. Abord: lateral. Proteza de revizie: cupa 48/28 mm; cap 28 mm; col offset +4; coada DLS nr. 5, lungime 250 mm; doua suruburi pentru zavorarea distala a cozii. La nivelul cotilului s-au introdus grefe morselate fixate cu plasa si o grefa masiva fixata cu patru suruburi
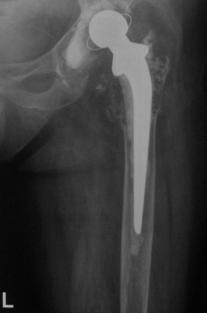


Stanga - Imaginea nr. A.11 - Radiografia soldului stang in incidenta postero-anterioara - aspect preoperator.
Mijloc - Imaginea nr. A.12 - Radiografia soldului stang in incidenta alara - aspect preoperator.
Dreapta - Imaginea nr. A.13 - Radiografia soldului stang in incidenta postero-anterioara - aspect postoperator.
A.1
Pacienta in varsta de 59 ani la momentul interventiei (23.03.2006). Interventia pentru artroplastie primara la nivelul soldului drept s-a realizat in 1995, utilizandu-se o proteza totala cimentata. Motivele reviziei: durere; impotenta functionala; decimentare evidentiata radiologic. Abord : lateral. Proteza de revizie: cupa 56/28 mm; cap 28 mm; col offset +4 mm; coada DLS nr. 6, 250 mm lungime; doua suruburi de zavorare distal.

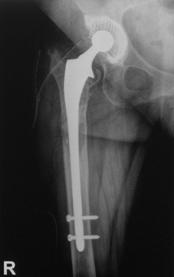
Stanga - Imaginea nr. A.11 - Radiografia soldului drept in incidenta postero-anterioara - aspect preoperator.
Dreapta - Imaginea nr. A.12 - Radiografia soldului drept in incidenta postero-anterioara - aspect postoperator.
A.16. S.A.
Pacient in varsta de 65 ani la momentul interventiei (102.2007). In 1995 (53 ani) s-a realizat interventia de artroplastie totala primara a soldului stang. Motivele reviziei: durere; impotenta functionala; osteoliza accentuata atat la nivelul femurului cat si la nivelul cotilului. Abord: lateral. Proteza: cupa Jump; cap 28 mm; col +8 mm; componenta proximala cilindrica de lungime 105 mm; componenta distala 18 mm diametru, lungime 200 mm. Portiunea distala a componentei femurale a fost zavorata cu doua suruburi si rigidizata cu doua cabluri plasate inferior de articularea cu portiunea proximala.
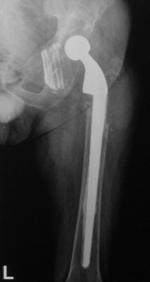
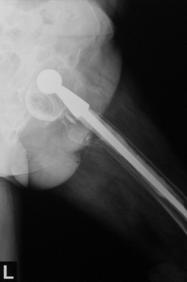
Stanga - Imaginea nr. A.16.1 - Radiografia soldului stang in incidenta postero-anterioara - aspect preoperator.
Dreapta - Imaginea nr. A.16.2 - Radiografia soldului stang in incidenta alara - aspect preoperator.
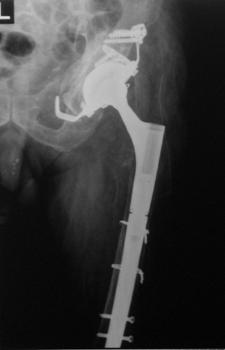

Stanga - Imaginea nr. A.16.3 - Radiografia soldului stang in incidenta postero-anterioara - aspect postoperator.
Dreapta - Imaginea nr. A.16.4 - Radiografia femurului stang in incidenta postero-anterioara - aspect postoperator.

Imaginea nr. A.16.5 - Aspect CT preoperator al soldului stang.
Imaginea nr. A.16.6 - Aspect CT preoperator al soldului stang.

Imaginea nr. A.16.7 - Aspect CT preoperator al soldului stang.
A.17.
Pacient in varsta de 76 ani la momentul interventiei (11.07.2005).
In 1996 s-a realizat interventia de artroplastie totala primara a soldului drept.
Motivele reviziei: durere; impotenta functionala partiala; decimentare aseptica a componentei femurale obiectivata radiologic.
Abord: lateral.
Proteza: cupa 56/28 mm cimentata; cap 28 mm; col standard; coada DLS nr. 5, 200 mm lungime; doua suruburi de 3,5 cm lungime pentru zavorarea DLS.


Stanga - Imaginea nr. A.17.1. - Radiografia soldului stang in incidenta postero-anterioara - aspect preoperator. Dreapta - Imaginea nr. A.17.2 - Radiografia soldului stang in incidenta postero-anterioara - aspect postoperator.
A.18.
Pacienta in varsta de 59 ani la momentul interventiei (19.11.2004).
In 1995 s-a realizat interventia primara de artroplastie totala cu ciment la nivelul soldului drept, pentru fractura de col femural.
Motivele reviziei: durere, impotenta functionala relativa, decimentare aseptica a componentei femurale, migrarea rotationala a cupei cu risc de luxatie secundar decimentarii.
Abord: lateral. Proteza de revizie: cupa 54/28, cap 28, col offset +6, coada DLS nr. 5, 250 mm lungime, doua suruburi de zavorare a DLS de 3,5 respectiv 4,5 cm.
In data de 31.01.2005 se practica interventia chirurgicala de crestere a offset-ului colului femural de la +6 la +8 datorita luxatiei protezei de revizie.
In data de 29.10.2008 se realizeaza interventia de rerevizie a protezei totale.
Motivele interventiei: durere, impotenta functionala absoluta, osteoliza marcata a corticalelor obiectivata imagistic, mobilizarea catre distal a tijei protezei datorita migrarii suruburilor de zavorare.
Abord: lateral. Proteza de revizie: cupa necimentata Espace 54/28 mm, fixata cu trei suruburi, col offset -4, componenta metafizara 75mm, coada Renton 18mm diametru, 200 mm lungime.


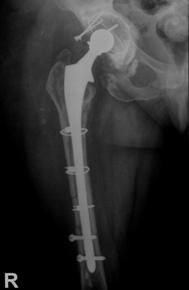
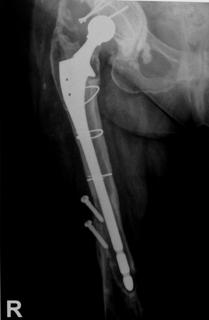
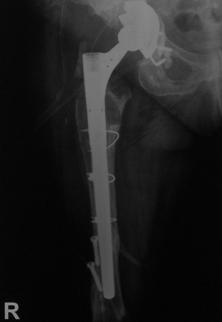
Sus stanga - Imaginea nr. A.18.1 - Radiografia soldului drept in incidenta postero-anterioara, aspect inainte prima revizie a protezei (nov. 2004). Sus mijloc - Imaginea nr. A.18.2 - Aspectul soldului drept dupa prima revizie (nov. 2004). Sus dreapta A.18.3 - Imaginea nr. - Aspectul protezei de revizie la 3 luni postoperator, cand s-a intervenit pentru revizia cupei (feb. 2005). Jos stanga - Imaginea nr. A.18.4 - Aspectul protezei la 4 ani de la revizie. Se observa migrarea suruburilor de zavorare si a cozii protezei spre inferior si iminenta de fractura periprotetica. Se indica efectuarea unei noi artroplastii de revizie. Jos dreapta - Imaginea nr. A.18.5 - Aspectul postoperator al protezei de revizie.
A.19.
Pacienta in varsta de 67 ani la momentul interventiei (30.06.2003).
In 1993 s-a realizat interventia primara pentru artroplastie totala de sold cu ciment la nivelul soldului stang.
Motivele reviziei: durere, impotenta functionala relativa, decimentarea componentei femurale in partea sa distala.
Abord: lateral. Proteza de revizie: cap 28mm, col offset +5, tija Exeter cu doua centralizatoare 37,5 mm O/S nr. 2, cimentata.
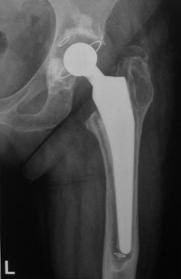

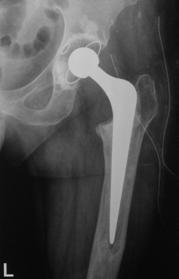
Stanga - Imaginea nr. A.19.1 - Radiografia soldului stang in incidenta postero-anterioara. Se observa linia radiotransparenta la nivelul interfetei ciment os ce semnifica decimentarea protezei. Mijloc - Imaginea nr. A.19.2 - Radiografia soldului stang in incidenta postero-anterioara cu membrul in abductie maxima. Pe langa linia radiotransparenta ce semnifica decimentarea, se observa contactul dintre marele trohanter si spranceana acetabulara in abductie. Dreapta - Imaginea nr. A.19.3 - Radiografia soldului stang in incidenta postero-anterioara, aspect postoperator.
A.20.
Pacienta in varsta de 70 ani la momentul interventiei (08.07.2004).
In 1988 s-a realizat interventia primara de artroplastie totala de sold stang, motivul fiind reprezentat de artroza acestei articulatii.
Motivele reviziei: durere; impotenta functionala; decimentarea componentei femurale a protezei la varful acesteia.
Abord: lateral.
Proteza de revizie: cupa Exeter 48/28 mm; cap 28 mm; col offset +4 mm; tija DLS nr. 7, 275 mm lungime.
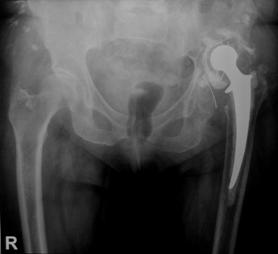
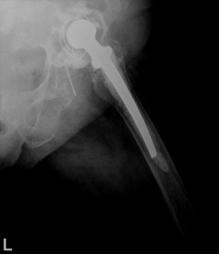
Stanga - Imaginea Nr. A.20.1 - Radiografie bazin in incidenta postero-anterioara, aspect preoperator.
Dreapta - Imaginea Nr. A.20.2 - Radiografie sold stang in incidenta volara, aspect preoperator.

Imaginea Nr. A.20.3 - Radiografie sold stang in incidenta postero-anterioara, aspect postoperator.
A.21.
Pacienta in varsta de 78 ani la momentul interventiei (2006).
In 1998 s-a realizat interventia primara de artroplastie totala de sold drept, motivul fiind reprezentat de artroza acestei articulatii.
Motivele reviziei:
- durere
- impotenta functionala
- decimentarea componentei femurale a protezei
- inegalitatea membrului pelvin drept
Abord: lateral.
Proteza de revizie: cupa 58/28 mm; cap 28 mm; col offset +3 mm; componenta proximala cilinidrica necimentata 105 mm lungime; componenta distala cilindrica 18 mm diametru, 200 mm lungime.
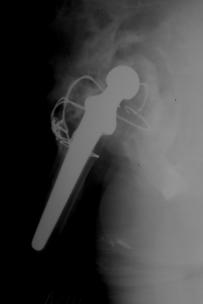
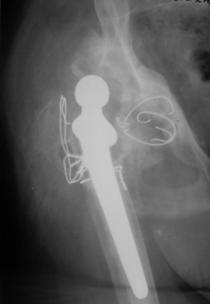
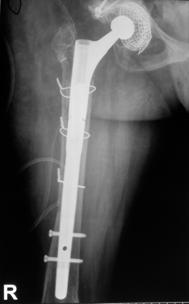
Stanga - Imaginea Nr.A.21.1 - Radiografia soldului drept in incidenta alara. Mijloc - Imaginea Nr. A.21.2. - Radiografia soldului drept in incidenta volara. Dreapta - Imaginea Nr. A.21.3 - Radiografie sold drept in incidenta posteroanterioara postoperatorie. (30.11.2006).
A.22. B.ST.
Pacient in varsta de 76 ani la momentul interventiei (2006). In urma cu 10 ani a suferit artroplastia totala primara de sold secundara coxartrozei soldului stang. Motivele reviziei: durere, impotenta functionala relativa. Abord: lateral. Proteza de revizie: cupa 58/28 mm; cap 28 mm; col +4 mm; componenta proximala cilindrica necimentata de lungime 75 mm; componenta distala cilindrica 14 mm diametru, 140 mm lungime.


Stanga - Imaginea Nr. A.22.1 - Radiografie bazin in incidenta postero-anterioara - aspect preoperator.
Dreapta - Imaginea Nr. A.22.2 - Radiografie sold stang in incidenta postero-anterioara aspect postoperator.
A.23. I.P.
Pacienta in varsta de 69 ani la momentul interventiei(2006). In urma cu un an s-a realizat artroplastia primara secundara coxartrozei drepte. Motivele reviziei: durere, impotenta functionala, mers schiopatat, decimentare evidentiata radiologic. Abord: lateral. Proteza de revizie: cotil 52/28; cap 28; col +4; componenta femurala proximala cilindrica necimentata de lungime 65 mm; componenta femurala distala curba de diametru 16 mm si lungime 200 mm.
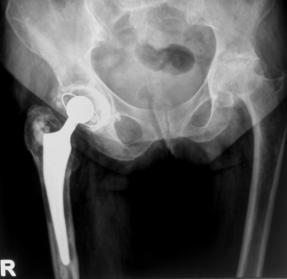

Stanga - Imaginea Nr. A.23.1 - Radiografie bazin in incidenta postero-anterioara - aspectul soldului drept dupa artroplastia totala primara cu ciment din anul 200 Dreapta - Imaginea Nr.A.23.2 - Radiografie bazin in incidenta postero-anterioara - aspectul soldului drept la internarea din anul 2006 pentru revizia protezei drepte.

Imaginea Nr.A.23.3 - Radiografie sold drept in incidenta postero-anterioara - aspectul soldului drept dupa revizia protezei.
A.2 A.R.
Pacienta in varsta de 78 ani la momentul interventiei (2006). Pacienta a fost protezata total la nivelul soldului drept in anul 1978, iar in anul 1988 s-a realizat prima revizie a acesteia. In anul 1998 s-a realizat a doua revizie la nivelul acestui sold, interventie grevata de complicatii (doua luxatii). Motivele reviziei: durere, impotenta functionala, decimentare obiectivata imagistic. Proteza de revizie: cotil (cupa 56/28), componenta femurala (cap 28 mm; col +8 mm; componenta proximala cilindrica necimentata 95 mm lungime; componenta distala cilindrica 18 mm diametru, 200 mm lungime, zavorare distala cu doua suruburi).

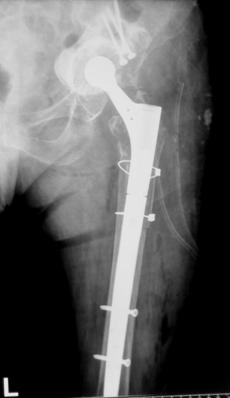
Stanga - Imaginea Nr. A.21 - Radiografie sold drept in incidenta postero-anterioara - aspectul preoperator.
Dreapta - Imaginea Nr. A.22 - Radiografie sold drept in incidenta postero-anterioara - aspectul soldului drept dupa revizia protezei.
A.2 P.D.
Pacient in varsta de 62 ani la momentul interventiei (2006).
Interventia pentru protezarea primara a soldului drept s-a realizat in 1997.
Motivele reviziei: durere, impotenta functionala, decimentare evidentiata imagistic.
Abord: postero-lateral
Proteza de revizie: cotil (cupa 61/28); componenta femurala (cap 28; col +8; coada nr.6, un centralizator, fixata cu ciment).
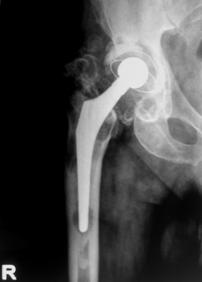

Stanga - Imaginea Nr. A.21 - Radiografie sold drept in incidenta postero-anterioara - aspect preoperator. Dreapta - Imaginea Nr. A.22 - Radiografie sold drept in incidenta postero-anterioara - aspectul soldului drept dupa revizia protezei.
A.26. B.I.
Pacient in varsta de 70 ani la momentul interventiei (2004).
Interventia pentru protezarea primara a soldului drept s-a realizat in 2002. In 2003, la 18 luni de la interventia primara se reintervine pentru decimentare.
Motivele reviziei: fractura periprotetica Vancouver B3, durere, impotenta functionala. Abord: lateral
Proteza de revizie: componenta femurala (cap 28; col +3; coada DLS nr.6, 250 mm lungime).

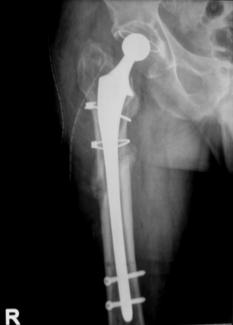
Stanga - Imaginea Nr. A.26.1 - Radiografie sold drept in incidenta posteroanterioara - aspect preoperator. Dreapta - Imaginea Nr. A.27.1 - Radiografie sold drept in incidenta posteroanterioara - aspect postoperator.
A.27. M.P.
Pacient in varsta de 54 de ani se interneaza in clinica de ortopedie si traumatologie SUUB in luna ianuarie 2008 datorita aparitiei durerii de la nivelul soldului stang la mobilizare activa si pasiva si a impotentei functionale de la nivelul acestei articulatii. Pacientul prezinta in antecedente protezarea soldului stang, realizata in urma cu 9 ani.
La examenul clinic se constata durere spontana si la palpare la nivelul articulatiei protezate si reducerea mobilitatii active la acelasi nivel.
Investigatiile radiologice efectuate (radiografii ale bazinului in incidenta antero-posterioara si computer tomografia centrata la nivelul articulatiei protezate) indica decimentarea ambelor componente ale protezei si osteoliza marcata la nivel acetabular.
Considerand simptomatologia pacientului si rezultatele investigatiilor imagistice, se indica artroplastia de revizie.
In data de 201.2008 se practica interventia sub rahianestezie (L3-L4), utilizandu-se un abord lateral al soldului stang. Se realizeaza clivarea planurilor musculare, hemostaza si excizia pseudocapsulei. Se evidentiaza proteza si se realizeaza ablatia acesteia impreuna cu a calcificarilor restante. Se pregateste cotilul cu frezele si se introduce cupa cimentata antiluxatie cu dimensiunile 56/28 mm. Se efectueaza osteotomia Wagner pentru expunerea canalului medular in vederea ablatiei cimentului restant profund. Se extrage cimentul restant si se pregateste canalul medular cu alezoare rigide si flexibile. Componenta femurala introdusa are urmatoarele caracteristici: cap 28 mm, col offset 0; componenta proximala cilindrica necimentata 65 mm, componenta distala curba necimentata 18 mm diametru, 200 mm lungime, zavorata distal cu doua suruburi.

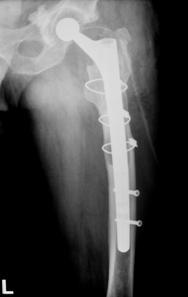
Stanga - Imaginea Nr. A.27.1 - Radiografie de bazin in incidenta postero-anterioara - aspect preoperator. Dreapta - Imaginea Nr. A.27.2 - Radiografia soldului stang in incidenta postero-anterioara - aspect postoperator.
A.28. M.D.I.
Pacient in varsta de 64 ani la momentul efectuarii reviziei(2006). Interventia primara de artroplastie totala a fost realizata in 200 Post artroplastie primara pacientul sufera o fractura periprotetica tip Vancouver B2, care necesita reinterventia si revizia componentei femurale. La internarea efectuata in 2006 pacientul prezinta durere severa, impotenta functionala absoluta a membrului pelvin drept, scurtarea membrului cu aproximativ 3 cm. Se realizeaza ablatia protezei si a cimentului si se insera proteza de revizie : cap 28 mm; col offset +15,5 mm; coada acoperita cu hidroxiapatita cu lungimea de 200 mm. Interventia se complica cu un abces de coapsa de etiologie stafilococica. Se efectueaza culturile si antibiograma care releva sensibilitatea la teicoplanina si linezolid. Pacientul primeste linezolid timp de 30 de zile dupa asanarea chirurgicala a focarului infectios.
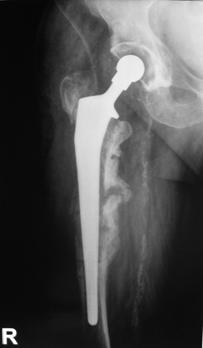
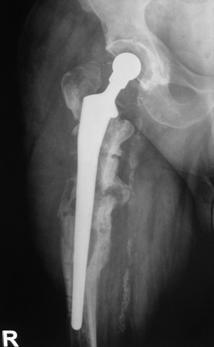
Stanga - Imaginea Nr. A.28.1 - Radiografie de sold drept bazin in incidenta postero-anterioara - aspect preoperator.
Dreapta - Imaginea Nr. A.28.2 - Radiografia soldului drept in incidenta postero-anterioara - aspect postoperator.
A.29. D.I.
Pacient in varsta de 72 ani la momentul interventiei.(dec. 2008) este internat in clinica de ortopedie pentru durere si impotenta functionala la nivelul soldului drept accentuate in ultimele trei luni. Artroplastia primara s-a realizat in urma cu 9 ani. Revizia s-a efectuat cu o proteza Exeter de lungime 150 mm si doua centralizatoare.

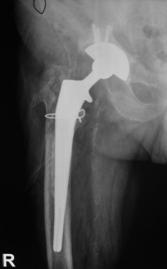
Stanga - Imaginea Nr. A.29.1 - Radiografie de sold drept bazin in incidenta postero-anterioara - aspect preoperator.
Dreapta - Imaginea Nr. A.29.2 - Radiografia soldului drept in incidenta postero-anterioara - aspect postoperator.
ANEXA B
Prezentare de caz
Cazul B1
Pacientul I.I. in varsta de 68 de ani se interneaza in clinica de ortopedie si traumatologie SUUB datorita aparitiei durerii la nivelul soldului stang si a impotentei functionale relative de la acelasi nivel.
Pacientul prezinta in antecedente protezarea soldului stang, realizata in urma cu 11 ani. La examenul clinic se constata durere spontana si la palpare la nivelul articulatiei protezate si reducerea mobilitatii active la acelasi nivel.
Considerand simptomatologia pacientului si rezultatele investigatiilor imagistice (Imaginile B1.1si B1.2), se indica artroplastia de revizie.
In data de 19.11.2008 se practica interventia sub rahianestezie (L3-L4), utilizandu-se un abord postero-lateral al soldului stang. Se realizeaza clivarea planurilor musculare, hemostaza si capsulotomia posterioara. La incizarea capsulei se exteriorizeaza un lichid opalescent care se recolteaza in vederea examenului citologic. Se efectueaza luxarea componentelor articulare (Imaginea B1.3), se extrag componentele protezei, incepand cu componenta femurala si se realizeaza extragerea cimentului restant de la nivelul canalului medular femural (Imaginea B1.6). Cotilul se pregateste cu freze de dimensiuni crescatoare in trei pasi folosindu-se frezele nr. 60, 62, 6 Dupa pregatirea cotilului se introduce o cupa necimentata cu diametrul extern de 66 mm care se fixeaza suplimentar cu trei suruburi (Imaginea B1.5). Se pregateste apoi canalul femural cu raspele de dimensiuni crescatoare, ultima fiind de diametru 18 mm. pentru a obtine un os capabil sa sustina proteza cu un risc minim de fractura periprotetica (Imaginea B1.7). Se introduce coada protezei, necimentata, nr. 18, lungime 360 mm., col offset +12 (Imaginea B1.9). Dupa introducerea protezei se constata lipsa de capital osos in partea proximala a femurului, mai ales la nivelul marelui trohanter, fapt anticipat preoperator. Defectul osos se completeaza cu substitut osos Eurocer granule (Imaginea B1.11).
Se ataseaza componentei femurale un cap de proba (Imaginea B1.10) si se procedeaza la reducerea luxatiei pentru asigurarea complementaritatii cap-cotil si observarea eventualelor neconcordante si malpozitii protetice. Constatandu-se ca dimensiunile sunt corecte pozitia componentelor este cea anticipata se realizeaza luxarea si inlocuirea capului de proba cu unul permanent fixat prin mecanism Morse (Imaginea B1.12). Dupa fixarea capului protezei se reduce luxatia (Imaginea B1.13) si se incepe suturarea planurilor si plasarea tuburilor de dren, cele din urma fiind in numar de doua. (Imaginile B1.14, B1.15).
Rezultatul examenului citologic a fost de infiltrat inflamator acut, dar de etiologie, aparent, neinfectioasa. Cu toate acestea s-a administrat profilactic Linezolid, tinandu-se cont de frecventa implicare a stafilococului auriu in infectiile osoase, si de momentana sensibilitate a bacteriei la acest antibiotic.
Pacientul se externeaza la 10 zile de la data interventiei cu urmatoarele recomandari:
- imobilizare cu sprijin progresiv pe membrul inferior operat cu ajutorul cadrului de mers sau carjelor, pentru 6 saptamani;
- tratament de recuperare intr-o clinica specializata in recuperare medicala - Sp. Filantropia;
- Dalacin 600mg, un comprimat de trei ori pe zi, timp de 6 saptamani;
- tratament anticoagulant cu Clexane 0,6 cate o fiola injectata subcutanat, zilnic, timp de 20 de zile;
- tratament antialgic, antiinflamator si miorelaxant la nevoie - Tador 25mg, un comprimat de doua ori pe zi;
- revenire la control la 14 zile si 6 saptamani postoperator, sau la nevoie.

Imaginea B1.1. CT la nivelul articulatiei coxofemurale stangi unde se observa: la nivelul cotilului o banda radiotransparenta cu dimensiune mai mare de 2 mm, osteoliza accentuata la nivelul cotilului si la nivelul portiunii femurale vizualizate.
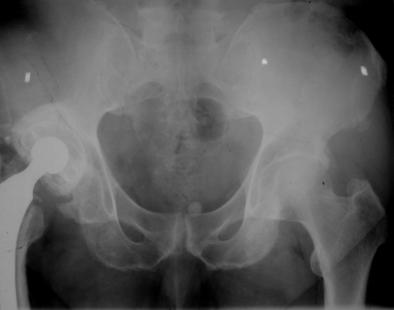
Imaginea B1.2. Radiografie de bazin in incidenta postero-anterioara. Se observa componentele protetice si benzi radiotransparente la nivelul interfetei proteza-os.
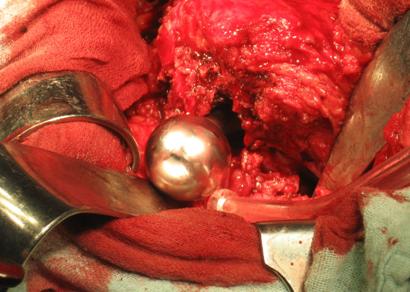

Imaginea B1.3. (stanga) - Aspectul componentei femurale din artroplastia primara intraoperator.
Imaginea B1. (dreapta) - Aspectul componentelor protetice dupa ablatia acestora
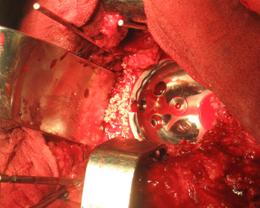
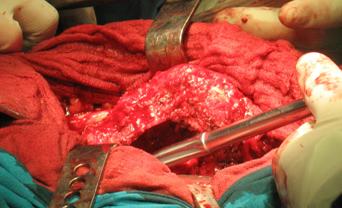
Imaginea B1. Aspectul cupei montate in pozitie. Imaginea B1.6. Alezarea canalului femural pentru indepartarea cimentului.

Imaginea B1.7 - Folosirea de raspele pentru crearea unei suprafete cat mai aderente la proteza ce va urma sa fie introdusa. Imaginea B1.8 - Aspectul canalului femural pregatit.

Imaginea B1.9. Introducerea componentei femurale Imaginea B1.10. Montarea capului protetic de proba.

Imaginea B1.11. Introducerea substitutului osos. Imaginea B1.12. Capul protetic definitiv montat.

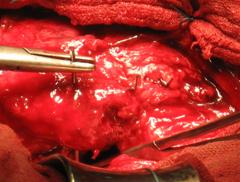
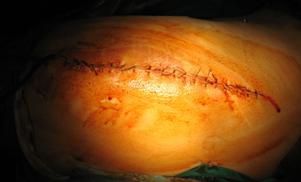
Imaginea B1.1 Inchiderea plagii operatorii. Imaginea B1.1 - Aspectul final al plagii operatorii.
Cazul B2.
Pacientul M.P. in varsta de 55 de ani se interneaza in clinica de ortopedie si traumatologie SUUB in luna ianuarie 2009 datorita aparitiei durerii de la nivelul soldului drept la mobilizare activa si pasiva si a impotentei functionale de la nivelul acestei articulatii. Pacientul prezinta in antecedente protezarea soldului drept, realizata in urma cu 10 ani.
La examenul clinic se constata durere spontana si la palpare la nivelul articulatiei protezate si reducerea mobilitatii la acelasi nivel.
Considerand simptomatologia pacientului si rezultatele investigatiilor imagistice (imaginile B2.1 si B2.2), se indica artroplastia de revizie.
In data de 22.01.2009 se practica interventia sub rahianestezie, utilizandu-se un abord lateral al soldului drept, cu pacient in decubit lateral controlateral. Se realizeaza incizia tegumentului, clivarea planurilor musculare, hemostaza si excizia pseudocapsulei. Se observa osteofite in partile anterioara, superioara si inferioara a cotilului care impiedica ablatia protezei si se procedeaza la excizia osteofitelor cu dalta. Se evidentiaza proteza si se efectueaza ablatia acesteia (Imaginile B2.3 si B2.4). Resturile de ciment de la nivelul cotilului se indeparteaza folosind chiurete. Cimentul restant de la nivelul canalului femural se indeparteaza folosind aparatul cu ultrasunete OSCAR. (Imaginea B2.6).
Se pregateste canalul femural folosind freze de dimensiuni crescatoare de la 8 mm diametru la 15 mm diametru in incrementi de 1 mm, dupa cum se observa in imaginea B2.7. Se efectueaza proba cu DLS nr. 8 (15 mm), evidentiata in imaginea B2.8, care se dovedeste a fi si dimensiunea necesara a protezei finale. Se introduce proteza finala (nr. 8, lungime 275 mm) si se efectueaza zavorarea cu doua suruburi cu lungimea de 4 cm. (Imaginile B2.10 si B2.11). Se prepara cotilul cu freze pana la 54 mm, se pregateste cimentul si se introduce cupa semiretentiva cimentata (52/28 mm). Se monteaza capul femural de dimensiune 28 mm cu offset de +8 mm. (Imaginea B2.12).
Se reduce luxatia si se verifica mobilitatea articulatiei protezate. (Imaginea B2.13)
Se introduce un tub de dren si se efectueaza sutura planurilor.
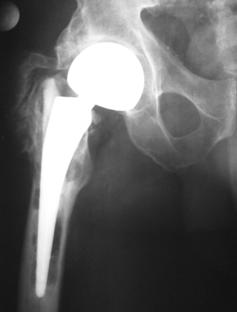
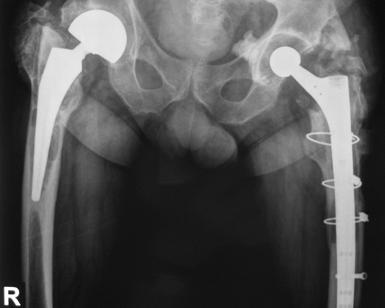
Imaginea B2.1. Radiografie de sold drept in incidenta postero-anterioara - 1 an preoperator (detaliu).
Imaginea B2.2. Radiografie de bazin in incidenta postero-anterioara - 7 zile preoperator.


Imaginea B2.3. Evidentierea protezei. Imaginea B2. Proteza primara ablata.
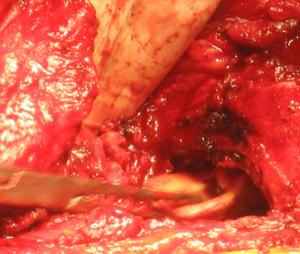
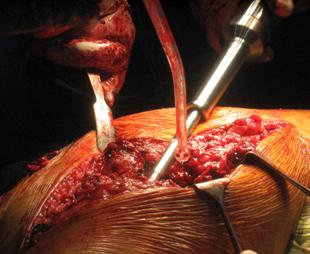
Imaginea B2. Extragerea unui fragment de ciment.
Imaginea B2.6. Utilizarea aparatului OSCAR pentru ablatia cimentului restant.
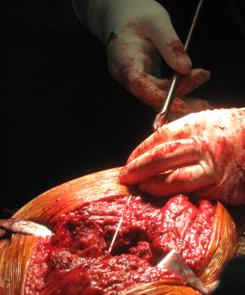
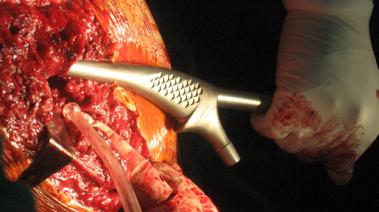
Imaginea B2.7. Utilizarea frezelor pentru pregatirea canalului femural. Imaginea B2.8. Evaluarea dimensiunii canalului femural cu o proteza de incercare.

Imaginea B2.9. Componenta femurala finala.
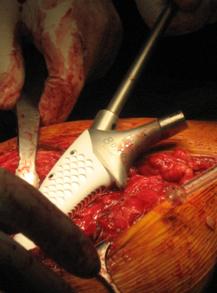

Imaginea B2.10. Introducerea protezei de revizie.
Imaginea B2.11. Introducerea suruburilor de zavorare.

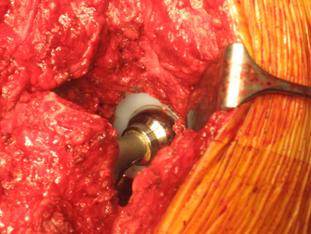
Imaginea B2.12. Montarea capului protezei. Imaginea B2.13. Aspectul final al protezei de revizie.
Cazul B3.
Pacienta P.E. in varsta de 67 ani se interneaza in clinica de ortopedie si traumatologie SUUB in luna ianuarie 2009 datorita aparitiei durerii de la nivelul soldului drept la mobilizare activa si pasiva si a impotentei functionale de la nivelul acestei articulatii. Pacienta prezinta in antecedente protezarea soldului drept, realizata in urma cu 11 ani.
La examenul clinic se constata durere spontana si la palpare la nivelul articulatiei protezate si reducerea mobilitatii la acelasi nivel.
Considerand simptomatologia pacientei si rezultatele investigatiilor imagistice (imaginile B3.1 si B3.2), se indica artroplastia de revizie.
In data de 2.02.2009 se practica interventia sub rahianestezie, utilizandu-se un abord lateral al soldului drept, cu pacienta in decubit lateral controlateral. Se realizeaza incizia tegumentului, clivarea planurilor musculare si hemostaza. Se evidentiaza proteza si se efectueaza ablatia acesteia (Imaginile B3.3 si B3.4). Resturile de ciment de la nivelul cotilului se indeparteaza folosind chiurete. Cimentul restant de la nivelul canalului femural se indeparteaza folosind aparatul cu ultrasunete OSCAR. (Imaginea B3.5).
Se pregateste cotilul cu freze (Imaginea B3.6) si se introduce suportul metalic al cupei acetabulare, evidentiat in imaginea B3.7, care se fixeaza cu doua suruburi, dupa care se introduce cupa acetabulara antiluxatie de diametru 28 mm.
Se pregateste canalul femural folosind freza de 12 mm. Se efectueaza proba cu proteza de incercare nr. 5 (10 mm)(Imaginea B3.8), se realizeaza reducerea de proba a luxatiei pentru verificarea mobilitatii membrului pelvin (Imaginea B3.9). Se pregateste cimentul si se incarca in dispozitivul de injectare (Imaginea B3.10), dupa care se injecteaza la nivelul canalului femural, (Imaginea B3.11), iar apoi se introduce proteza finala cimentata Omnifit® Stryker Corp.(Imaginile B3.12, B3.13, B3.14), avand urmatoarele dimensiuni: 10mm diametru distal, lungimea colului - 25 mm, lungimea protezei 250 mm, cap 28 mm, offset -3.
Se reduce luxatia si se verifica inca o data mobilitatea articulatiei protezate. (Imaginea B3.15)
Se introduc doua tuburi de dren si se efectueaza sutura planurilor.(Imaginea B3.16).

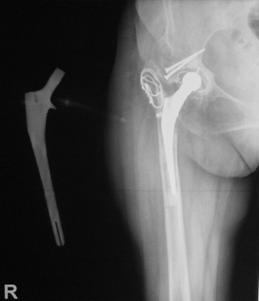
Imaginea B3.1 - Aspect preoperator al soldului drept (detaliu). Imaginea B3.2 - Aspect preoperator al soldului drept comparat cu proteza de inserat.
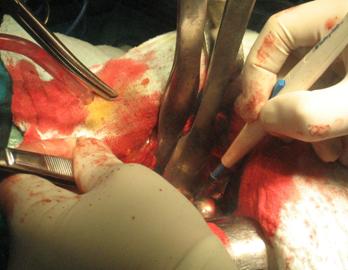
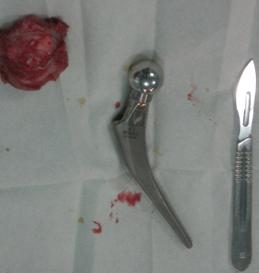
Imaginea B3.3 - Evidentierea protezei primare. Imaginea B.3.4 - Proteza primara ablata.

Imaginea B3.5 - Ablatia cimentului restant in canalul femural folosind aparatul OSCAR.
Imaginea B3.6 - Freza pentru pregatirea cotilului.


Imaginea B3.7 - Cupa metalica pentru suportul cupei acetabulare.
Imaginea B.3.7.1 - Cupa metalica pentru suportul componentei acetabulare montat in pozitie.
Imaginea B3.8 - Introducerea protezei de incercare in vederea evaluarii diferentei de lungime a membrelor.
Imaginea B3.9 - Reducerea temporara a luxatiei.

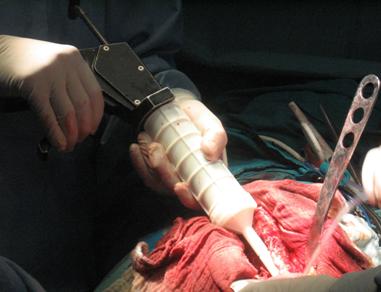
Imaginea B3.10 - Prepararea cimentului si incarcarea aparatului de injectare.
Imaginea B3.11 - Injectarea cimentului la nivelul canalului femural.

Imaginile B3.12, B3.13 - Introducerea protezei finale

Imaginea B3.14 - Capul protetic final montat in pozitie. Imaginea B3.15 - Reducerea finala a luxatiei.
Imaginea B3.16 - Aspectul final al plagii operatorii.
Anexa C
Chestionarul Harris
Sectiunea nr. 1
DUREREA
a. absenta sau ignorata
b. usoara, ocazionala, fara a limita activitatea
c. moderata, fara efect asupra activitatilor usoare, uneori durere severa la activitati neefectuate in mod uzual, consuma ocazional aspirina sau alte antialgice usoare
d. severa, dar tolerabila facand concesii pentru a o limita, exista limitari ale activitatii obisnuite, uneori necesita medicatie cu potenta superioara antialgicelor usoare
e. extrema, marcata limitare a activitatii
f. maxima, pacientul nu se mobilizeaza, durere de decubit; pacient imobilizat la pat.
SUPORT LA MERS
a. absent
b. baston in cazul plimbarilor lungi
c. baston in majoritatea timpului
d. foloseste o carja
e. foloseste doua bastoane
f. foloseste doua carje sau mersul este imposibil.
DISTANTA PE CARE POATE MERGE
a. nelimitata
b. 1200 m sau 30 de minute
c. 400 - 600 m sau 10 - 15 minute
d. doar in casa
e. pacientul este imobilizat la pat sau in scaun
MERS SCHIOPATAT
a. absent
b. usor
c. moderat
d. sever sau mers imposibil.
ACTIVITATI CURENTE (incaltat)
a. usor
b. dificil
c. imposibilitatea incaltarii
FOLOSIREA TRANSPORTULUI IN COMUN (autobuz, troleibuz)
a. posibil
b. imposibil
FOLOSIREA SCARILOR
a. normal, fara a se ajuta de balustrada
b. normal, cu ajutorul balustradei
c. dificil
d. imposibilitatea folosirii scarilor
STATUL PE SCAUN
a. confortabil, in scaun de inaltime normala, pentru 60 de minute
b. 30 de minute pe un scaun inalt
c. imposibilitatea de a sta pe scaun.
Sectiunea nr. 2 (Raspunde cu da sau nu la fiecare intrebare)
A. mai putin de 30 grade flexie fixata DA NU
B. mai putin de 10 grade adductie fixata DA NU
C. mai putin de 10 grade rotatie interna fixa in extensie DA NU
D. diferenta de lungime intre membrele pelvine mai mica de 3,2 cm. DA NU
Sectiunea nr. 3
FLEXIA MAXIMA
|
1. absenta |
9. 55s - 65s |
|
2. 0s - 8s |
10. 65s - 70s |
|
3. 8s - 16s |
11. 70s - 75s |
|
16s - 24s |
12. 75s - 80s |
|
24s - 32s |
13. 80s - 90s |
|
6. 32s - 40s |
1 90s - 100s |
|
7. 40s - 45s |
1100s- 110s |
|
8. 45s - 55s |
ABDUCTIA MAXIMA
|
1. absenta |
10s - 15s |
|
2. 0s - 5s |
15s - 20s |
|
3. 5s - 10s |
ROTATIA EXTERNA MAXIMA
|
1. absenta |
3. 5s - 10s |
|
2. 0s - 5s |
10s - 15s |
ADDUCTIA MAXIMA
|
1. absenta |
3. 5s - 10s |
|
2. 0s - 5s |
10s - 15s |
Bibliografie
Gray's Anatomy, Editia nr. 38, Ed. Churchill-Livingstone, 199
Gray's Anatomy, Editia nr. 39, Ed. Churchill-Livingstone, 2008.
Cezar Th. Niculescu - Anatomia functionala a membrelor, Ed Tehnoplast, Bucuresti 1999
Campbell's Operative Orthopaedics, 10th ed., S. Terry Canale, editor, Mosby, 2003.
J Biomech. 2001 Jul;34(7):859-71. Hip contact forces and gait patterns from routine activities. Bergmann G, Deuretzbacher G, Heller M, Graichen F, Rohlmann A, Strauss J, Duda GN
Charnley J. Anchorage of the femoral head prosthesis to. the shaft of the femur. J Bone Joint Surg. 1960
Charnley J. Arthroplasty of the hip: a new operation. Lancet 1961
John J. Callaghan, Aaron G. Rosenberg, Harry E. Rubash, The Adult Hip, Lippincott Williams & Wilkins, Jan 2007, Vol. II
Prof. Dr. Nicolescu, Curs Coxartroza, 2006.
RS Majkowski, AW Miles, GC Bannister, J Perkins, GJ Taylor, Bone surface preparation in cemented joint replacement, Journal of Bone and Joint Surgery - British Volume, Vol 75-B.
Espenhaug B., Furmes O, Havelin L.J., The type of cement and failure of total hip replacements, J. Bone Joint Surgery, 2002, 84B
Li, C.,Smidt, S., Mason, J., Effects of pre-cooling and pre-heating procedures on cement polymerisation and thermal osteonecrosis in cemented hip replacemnets, Med Eng Phys, 2003,
Guidance on selection of prostheses for Primary Total Hip Replacement. Technology Appraisal Guidance 2000
Factors affecting aseptic loosening of 4750 total hip arthroplasties: multivariate survival analysis. Barbara Bordini, Susanna Stea, Manuela De Clerico, Sergio Strazzari, Antonio Sasdelli, Aldo Toni.(https://www.biomedcentral.com/1471-2474/8/69#B2)
Barrack RL, Mulroy RD, Harris LH. Improved cementing techniques and femoral component loosening in young patients with hip arthroplasty: a 12 year radiographic review.J Bone Joint Surg. 1992.
Krishnamurthy AB, MacDonald SJ, Paprosky WG. 5- to 13-year follow-up study on cementless femoral components in revision surgery. J Arthroplasty. 1997 Dec.
Berry BH, Lord CF, Gebhardt MC, Mankin HJ. Fractures of allografts. J Bone Joint Surg (Am) 1990.
Charnley total hip arthroplasty with cement : Minimum twenty-five-year follow-up; CALLAGHAN J. J., ALBRIGHT J. C.; Journal of bone and joint surgery, 2000.
Revision total hip arthroplasty using the Zweymuller femoral stem , Matthew E. Oetgen, Michael H. Huo, Kristaps J. Keggi, Journal of Orthopaedics and Traumatology, Volume 9, Number 2 / June, 2008
Metal-on-metal CoCrMo McKee-Farrar total hip arthroplasty: characteristics from a long-term follow-up study, F. Higuchi, A. Inoue, M. Semlitsch, Archives of Orthopaedic and Trauma Surgery, pages 121-124, Volume 116, Number 3 / February, 1997
Brosura Exeter a Stryker Corp.
Brosura DLS a Stryker Corp
Manualul de utilizare al OSCAR - Ostheonics LTD.
https://potency.berkeley.edu
www.teambone.com
https://www.totaljoints.info
https://www.suub.ro
Guidance on selection of prostheses for Primary Total Hip Replacement. Technology Appraisal Guidance 2000
John J. Callaghan, Aaron G. Rosenberg, Harry E. Rubash, The Adult Hip, Lippincott Williams & Wilkins, Jan 2007, Vol. II, Pag. 927
Barrack RL, Mulroy RD, Harris LH. Improved cementing techniques and femoral component loosening in young patients with hip arthroplasty: a 12 year radiographic review.J Bone Joint Surg. 1992; 768:385-389.
John J. Callaghan, Aaron G. Rosenberg, Harry E. Rubash, The Adult Hip, Lippincott Williams & Wilkins, Jan 2007, Vol. II, Pag. 1429 - 1430
John J. Callaghan, Aaron G. Rosenberg, Harry E. Rubash, The Adult Hip, Lippincott Williams & Wilkins, Jan 2007, Vol. II, Pag. 1430
John J. Callaghan, Aaron G. Rosenberg, Harry E. Rubash, The Adult Hip, Lippincott Williams & Wilkins, Jan 2007, Vol. II, Pag. 1437
John J. Callaghan, Aaron G. Rosenberg, Harry E. Rubash, The Adult Hip, Lippincott Williams & Wilkins, Jan 2007, Vol. II, Pag. 1441
John J. Callaghan, Aaron G. Rosenberg, Harry E. Rubash, The Adult Hip, Lippincott Williams & Wilkins, Jan 2007, Vol. II, Pag. 1444
John J. Callaghan, Aaron G. Rosenberg, Harry E. Rubash, The Adult Hip, Lippincott Williams & Wilkins, Jan 2007, Vol. II, Pag. 1451
Berry BH, Lord CF, Gebhardt MC, Mankin HJ. Fractures of allografts. J Bone Joint Surg (Am) 1990;72:825-33.
John J. Callaghan, Aaron G. Rosenberg, Harry E. Rubash, The Adult Hip, Lippincott Williams & Wilkins, Jan 2007, Vol. II, Pag. 1460
John J. Callaghan, Aaron G. Rosenberg, Harry E. Rubash, The Adult Hip, Lippincott Williams & Wilkins, Jan 2007, Vol. II, Pag. 1465
John J. Callaghan, Aaron G. Rosenberg, Harry E. Rubash, The Adult Hip, Lippincott Williams & Wilkins, Jan 2007, Vol. II, Pag. 1481
John J. Callaghan, Aaron G. Rosenberg, Harry E. Rubash, The Adult Hip, Lippincott Williams & Wilkins, Jan 2007, Vol. II, Pag. 1483
Charnley total hip arthroplasty with cement : Minimum twenty-five-year follow-up; CALLAGHAN J. J., ALBRIGHT J. C.; Journal of bone and joint surgery, 2000, vol. 82, no4, pp. 487-497
|
Politica de confidentialitate |
| Copyright ©
2025 - Toate drepturile rezervate. Toate documentele au caracter informativ cu scop educational. |
Personaje din literatura |
| Baltagul – caracterizarea personajelor |
| Caracterizare Alexandru Lapusneanul |
| Caracterizarea lui Gavilescu |
| Caracterizarea personajelor negative din basmul |
Tehnica si mecanica |
| Cuplaje - definitii. notatii. exemple. repere istorice. |
| Actionare macara |
| Reprezentarea si cotarea filetelor |
Geografie |
| Turismul pe terra |
| Vulcanii Și mediul |
| Padurile pe terra si industrializarea lemnului |
| Termeni si conditii |
| Contact |
| Creeaza si tu |